Kontakt
Telefon
Adresse
Markgrafenstr. 19, 10969 Berlin
Öffnungszeiten
Mo – Fr
07:00 – 21:00 Uhr
Unser ganzheitlicher Ansatz ist
unsere besondere Kompetenz.
Da sich im Bereich der Physiotherapie immer wieder neue Methoden und Möglichkeiten für die Therapien ergeben, finden Sie bei uns ein breites Spektrum an speziellen Behandlungsmöglichkeiten.
Basisleistungen
Bei Cranio Mandibulärer Dysfunktion handelt es sich um eine Störung des Kausystems. CMD ist ein Sammelbegriff für Erkrankungen der Kiefergelenke und Kaumuskeln oder auch Störungen der Zahnkontakte. Diese können einzeln oder gemeinsam auftreten und mit psychischen Problemen einhergehen. Zur Behandlung von Cranio Mandibulärer Dysfunktion arbeiten verschiedene Berufe in einem ganzheitlichen Ansatz zusammen. Dazu gehören neben Zahnärzten, Kieferorthopäden, Osteopathen und Psychotherapeuten auch Physiotherapeuten. Doch was genau ist Physiotherapie bei Cranio Mandibulärer Dysfunktion, wie wirkt sie, was wird gemacht und wann kommt sie zum Einsatz?
Was ist Physiotherapie bei Cranio Mandibulärer Dysfunktion?
Physiotherapie bei Cranio Mandibulärer Dysfunktion folgt einem individuellen Behandlungsplan, der aktive und passive Elemente der Bewegungstherapie sowie physikalische Therapien umfassen kann.
Wie wirkt Physiotherapie bei Cranio Mandibulärer Dysfunktion?
Eine Fehlhaltung im Kiefer wirkt sich auf den gesamten Körper aus. Denn Skelettsystem, Muskeln und Bindegewebe sind ein Ganzes, das durch eine Störung eines seiner Teile aus dem Gleichgewicht gerät. Beginnend am Kiefer ergibt sich daraus oft eine regelrechte Spannungskaskade, die sich durch den gesamten Körper fortsetzt. Die Physiotherapie trägt dazu bei, diese Kettenreaktion zu unterbrechen. Sie lindert akuten Schmerz, beugt neuen Verspannungen vor, fördert die Durchblutung von Muskeln und Bindegewebe und verbessert die Beweglichkeit und Koordination der Kiefer.
Die Korrektur der Fehlhaltung, die Lösung von Verspannungen und Folgeerscheinungen sowie die Linderung und das Abstellen des daraus resultierenden Schmerzes sind Ziele der physiotherapeutischen Maßnahmen, die meist ergänzend zu zahnärztlichen, kieferorthopädischen, osteopathischen und zum Teil auch psychotherapeutischen Behandlungsansätzen den Heilungsprozess unterstützen.
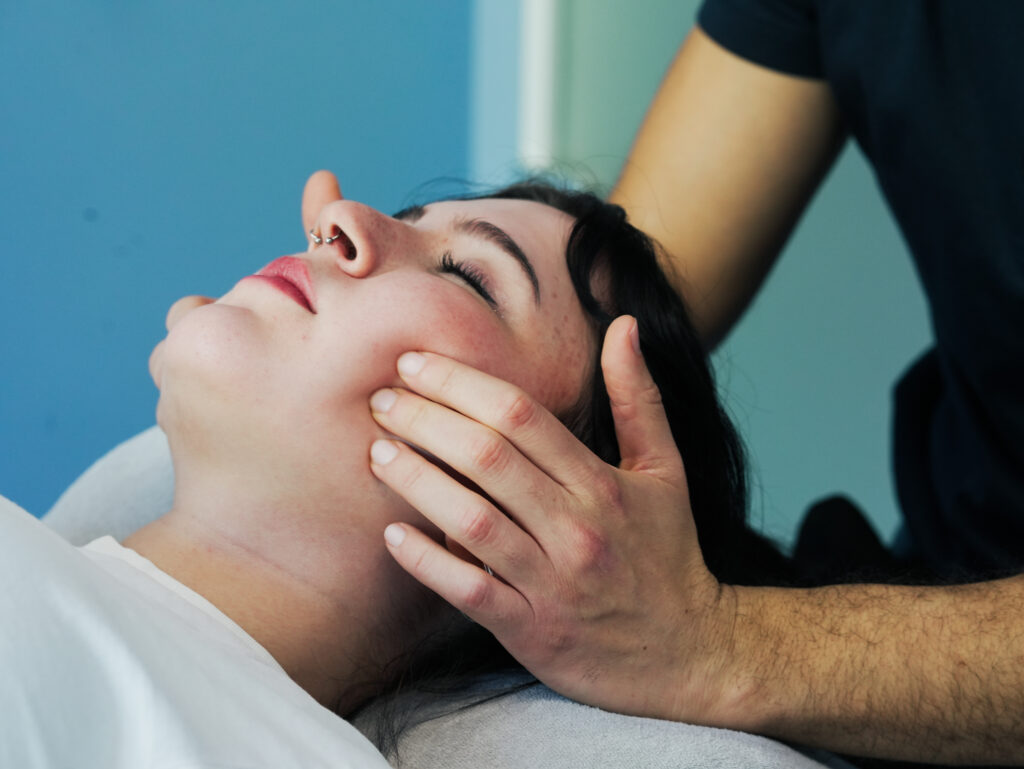
Was wird in der Physiotherapie bei Cranio Mandibulärer Dysfunktion gemacht?
Der Behandlungsplan bei Cranio Mandibulärer Dysfunktion muss individuell auf die Ursachen und Beschwerden hin entworfen werden. Häufig durchgeführte Maßnahmen sind:
- aktive Bewegungsübungen
- passive Mobilisation
- Wärmetherapie
- Kältetherapie
- Rotlichttherapie
- Mikrowellentherapie
- Ultraschalltherapie
- Manualtherapie
- osteopatische Therapie
- Kiefermassagen
Wann kommt Physiotherapie bei Cranio Mandibulärer Dysfunktion zum Einsatz?
Physiotherapie kommt bei allen Krankheitsbildern im Zusammenhang mit der Cranio Mandibulären Dysfunktion und insbesondere auch bei den in der Folge auftretenden Beschwerden und Einschränkungen von Funktionalität und Beweglichkeit zum Einsatz.
Die Elektrotherapie findet meist begleitend zu weiteren physiotherapeutischen Maßnahmen und anderen Therapieformen Anwendung. Dabei wird die Wirkung von elektrischem Strom therapeutisch genutzt. Doch was genau ist die Elektrotherapie, wie wirkt sie, was wird gemacht und wann kommt sie zum Einsatz?
Was ist Elektrotherapie?
Die Elektrotherapie, auch Elektrostimulation, ist eine physikalische Therapieform und als solche Bestandteil der Physiotherapie. In vier Verfahren wird elektrischer Strom zu therapeutischen Zwecken eingesetzt:
- Gleichstromtherapie (Galvanisation)
- Niederfrequenztherapie mit Impulsströmen (bis zu 1000 Hertz)
- Mittelfrequenztherapie mit Wechselströmen (1 bis 100 Kilohertz)
- Hochfrequenztherapie (über 100 Kilohertz)
Wie wirkt Elektrotherapie?
Der elektrische Strom fördert die Durchblutung und den Stoffwechsel und führt zu einer Erwärmung der Haut wie auch tieferer Gewebeschichten. Muskeln werden angeregt, auch bei Lähmung, Verspannungen gelockert.
Bei der Gleichstromtherapie zeigt sich im Bereich der positiv geladenen Anode eine schmerzlindernde Wirkung, im Bereich der negativ geladenen Kathode eine stimulierende Wirkung. Niedere Frequenzen fördern neben der Muskelaktivität und Durchblutung auch den Lymphfluss zur Körpermitte. Die Behandlung mit Wechselströmen im mittleren Frequenzbereich steigert insbesondere die Ausdauer der dadurch besser versorgten Muskulatur. Bei der Hochfrequenztherapie hingegen werden Verspannungen gelockert und der Stoffwechsel durch die entstehende Wärme beschleunigt, die Heilung von Verletzungen wird unterstützt.
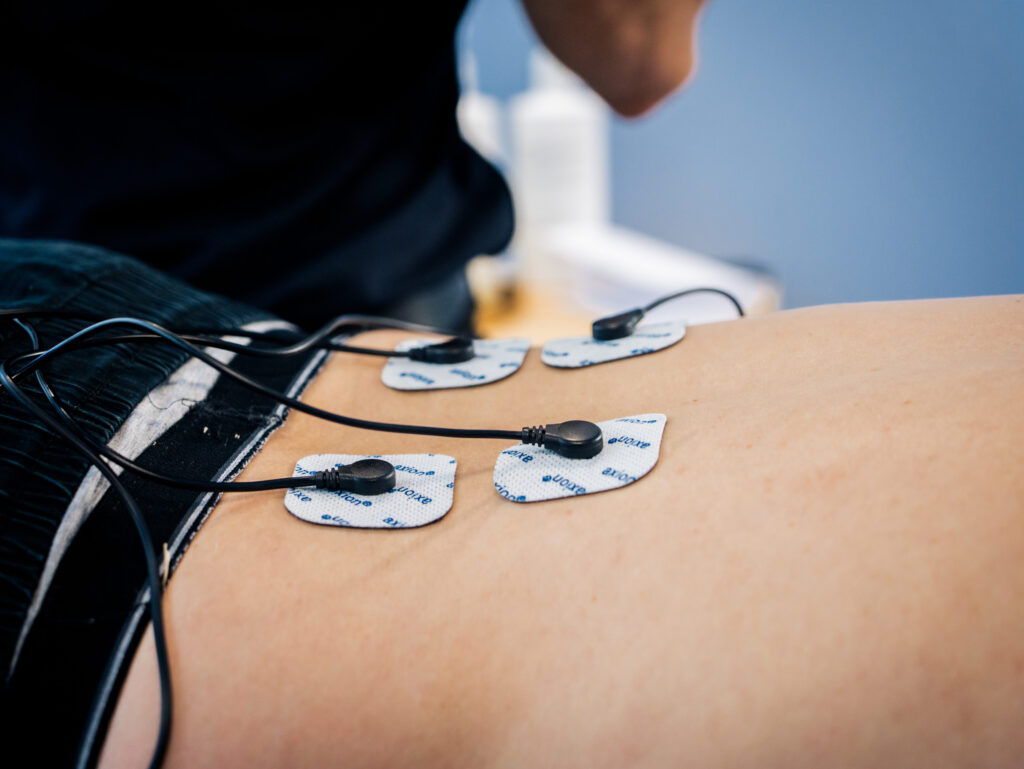
Was wird bei der Elektrotherapie gemacht?
Bei der Elektrotherapie wird der Strom über aufgeklebte oder in Bändern befestigten Elektroden zugeführt. Polung und Platzierung von Anode und Kathode erfolgen in Abhängigkeit von Therapieform- und ziel.
Bei hydroelektrischen Bädern leitet warmes Wasser den Strom. Je nach Bedarf kann ein Hydroelektrisches Vollbad (Stangerbad), ein Hydroelektrisches Teilbad oder das sogenannte Vierzellenbad (für Arme und Beine) zur Anwendung kommen (diese Art der Therapie bieten wir nicht an!).
Bei der Sonderform der Iontophorese werden geladene Wirkstoffe von Medikamenten durch den Stromfluss tief ins Gewebe befördert. Die Medikamente werden über Salben, Gele und ähnliche Substanzen auf der Haut verteilt, bevor die Elektroden angebracht werden (diese Art der Therapie bieten wir nicht an!).
Die Therapie wird beendet, indem die Stromstärke langsam runtergefahren wird.
Um Verätzungen oder Verbrennungen zu vermeiden, ist der Therapeut während der gesamten Behandlung anwesend und kontrolliert nach Abschluss auf Hautveränderungen. Gelegentlich kann es zu Herzrhythmusstörungen oder Empfindlichkeit auf Berührung kommen.
Wann kommt die Elektrotherapie zum Einsatz?
Die Elektrotherapie findet überall da Verwendung, wo eine Förderung von Durchblutung, Stoffwechselprozessen und Lymphabfluss eine Verbesserung der Beschwerden bringen kann. Insbesondere die Schmerzlinderung, aber auch die Aktivierung von Muskeln stehen im Vordergrund bei Leiden wie:
- Durchblutungsstörungen
- Muskelschwund
- Lähmung
- chronischen Entzündungen
- nicht aktivierter Arthrose
- Muskelschmerz-Syndrom
- Schwächung der Beckenbodenmuskulatur mit Inkontinenz
Bei Patienten mit Herzschrittmachern, metallischen Implantaten, Hormonspiralen, offenen Wunden, entzündlichen Hautveränderungen oder frischen Blutgerinnseln sowie in der Frühschwangerschaft darf die Elektrotherapie nicht zur Anwendung kommen. Bei länger andauernden Elektrotherapien wie bei der Behandlung von Schmerzen muss nach zehn Wochen eine Pause von mindestens vierzehn Tagen eingelegt werden.
Die Faszientherapie, zielt wie der Name schon sagt, auf die Faszien. Diese Gewebefasern durchziehen in drei Schichten den gesamten Körper: die oberflächlichen Faszien im Unterhautgewebe; die tiefen Faszien im Bindegewebe um Knochen, Muskeln, Adern oder Nerven; die viszeralen Faszien um die inneren Organe. Sie sorgen dafür, dass alles an seinem Platz bleibt und tragen so zur Stabilität und Funktionsfähigkeit des Körpers bei. Auch werden über die Faszien Abfallstoffe in die Lymphkanäle geleitet, so dass sie für das Immunsystem von Bedeutung sind.
Bei den Faszien handelt es sich um wenige Millimeter dicke Faserbündel aus Kollagen, Elastin, verschiedenen Zellen und Wasser, in denen die einzelnen Fasern parallel angeordnet sind. Die Faszien sind beweglich und können sich verspannen, verdrehen, verkleben und verfilzen. In dem Fall können sie ihre Funktion nicht mehr wahrnehmen, durch Verdickungen werden Nerven eingeklemmt, geht Wasser verloren. Damit einher geht ein Verlust der Geschmeidigkeit des Gewebes. Die Faszientherapie zielt auf die Behebung solcher Probleme und ihrer Folgen. Doch was genau ist die Faszientherapie, wie wirkt sie, was wird gemacht und wann kommt sie zum Einsatz?
Was ist Faszientherapie?
Die Faszientherapie bedient sich Formen der Massage sowie aktiver und passiver Dehnungsübungen, um die Anordnung der Fasern in den Faszien in die normale, parallele Position zu bringen und die durch Verspannung, Verdrehung, Verkleben oder Verfilzen entstehenden Beschwerden zu lindern.
Wie wirkt Faszientherapie?
Ziel der Faszientherapie ist neben der Linderung von akuten wie chronischen Schmerzen auch eine Verbesserung der Beweglichkeit. Faszientherapie kann auch nach hoher Beanspruchung etwa beim Sport zur Regeneration eingesetzt werden. Vorbeugend ist eine regelmäßige Behandlung ein- bis zweimal die Woche sinnvoll.
Was wird bei der Faszientherapie gemacht?
Die Faszientherapie setzt sich aus drei Maßnahmen zusammen:
- Massage
- passive Dehnübungen
- aktive Dehnübungen
Während die Druckausübung während der Massage zu einem Lösen der verklebten und verhärteten Faserstränge führt, sorgen klassische Dehnübungen dafür, dass die Faszienketten in die Länge gestreckt werden. Die Federfunktion der Faszien, die etwa bei sprunghaften Bewegungen gebraucht wird, kann in federnden Bewegungen trainiert werden. Da das Fasziensystem den ganzen Körper durchzieht, kommt es bei einer Störung an einer Stelle oft zu einer regelrechten Kettenreaktion. Es kann daher durchaus Sinn machen, die Behandlung an einer anderen Stelle als der akut betroffenen anzusetzen. Übungen und Massagen lassen sich durch die Verwendung einer sogenannten Faszienrolle und von Faszienbällen verstärken. Für optimale Wirksamkeit sollte die richtige Anwendung von einem Therapeuten erklärt und am besten überwacht werden.
Wann kommt die Faszientherapie zum Einsatz?
Die Faszientherapie dient in erster Linie der Schmerzlinderung sowie einer Verbesserung des allgemeinen Wohlbefindens. Mit am häufigsten auf Probleme mit den Faszien zurückzuführen sind Rückenschmerzen, die durch ein regelmäßiges Faszientraining gelindert und vorbeugend vermieden werden können. Das ist besonders wichtig, da eine ungünstige Körperhaltung bei der Arbeit am Computer im Zusammenspiel mit schwacher Muskulatur die schmerzhaften Faserverdickungen begünstigt.
Die Handrehabilitation, auch Handtherapie, ist die Behandlung von Verletzungen und Störungen der Hand, um deren Funktionalität und Beweglichkeit wiederherzustellen. Doch was genau ist die Handrehabilitation, wie wirkt sie, was wird gemacht und wann kommt sie zum Einsatz?
Was ist Handrehabilitation?
Bei der Handrehabilitation kommen Maßnahmen der Bewegungstherapie und der physikalischen Therapie zusammen, um Einschränkungen der Funktionalität und Beweglichkeit zu beheben. Die Handtherapie findet häufig in Begleitung anderer Therapieansätze Anwendung, zum Beispiel zusammen mit einer medikamentösen Behandlung sowie vor oder nach einer Operation.
Wie wirkt Handrehabilitation?
Ziel der Handtherapie ist es, die Funktionsfähigkeit der Hand wieder herzustellen. Sie nimmt die Verbesserung von Kraft und Beweglichkeit im Allgemeinen, aber auch der Feinmotorik, Koordination und Geschicklichkeit im Besonderen in den Blick. Auch die Linderung von Schmerzen steht im Fokus der Handrehabilitation.
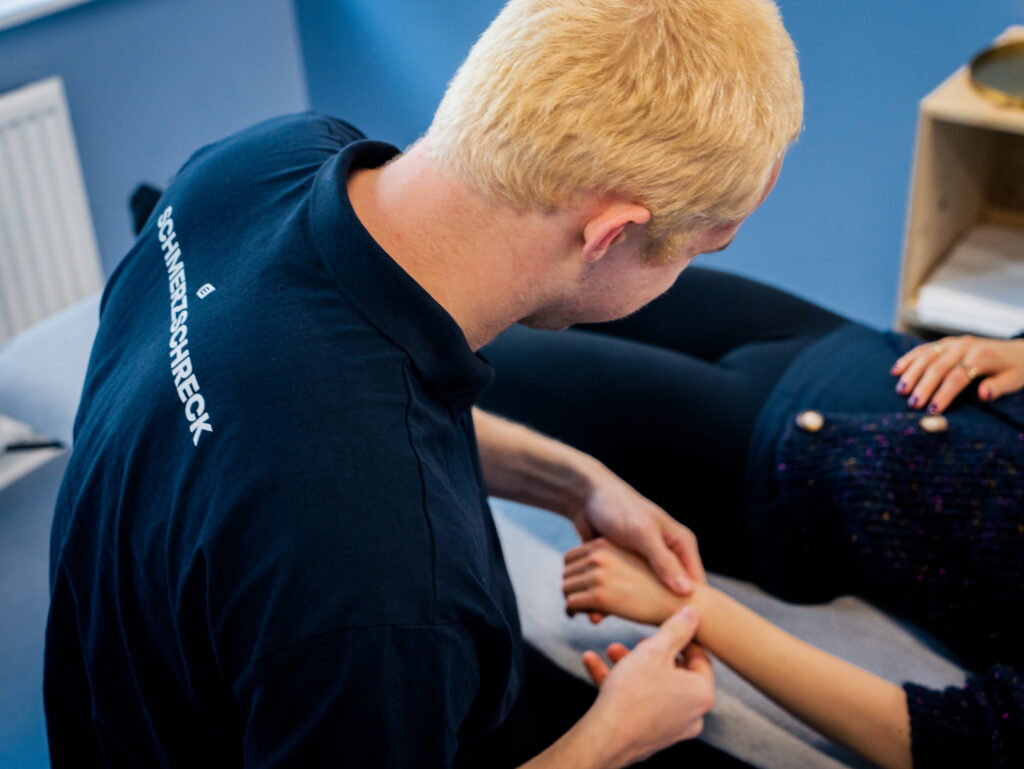
Was wird bei der Handrehabilitation gemacht?
Bei der Handrehabilitation wird ein ganzheitlicher Ansatz verfolgt, bei dem sich die Behandlung nicht auf die Hand beschränken muss. Wo nötig, kann diese auch den Arm mit einbeziehen. Neben medikamentösen und operativen Behandlungsmethoden kommen in der Physiotherapie besonders folgende Verfahren zum Einsatz:
- Manualtherapie
- Manuelle Lymphdrainage
- Ultraschalltherapie
- Elektrotherapie
- Wärmetherapie
- Kältetherapie
- aktive Bewegungsübungen
- passive Bewegungsübungen
- Massage
Wann kommt die Handrehabilitation zum Einsatz?
Eine Einschränkung von Funktionalität und Beweglichkeit der Hand kann angeboren sein oder im Zuge von Verletzung und Krankheit auftreten. Zu den häufigsten Gründen für eine Handrehabilitation gehören:
- Verletzungen der Sehnen
- Überbelastung
- Rheuma
- Arthritis
- Arthrose
- Verbrennungen
- Erfrierungen
- Brüche
- Erkrankungen der Nerven
- CRPS
- Funktionsverlust nach Operationen
- Amputationen
- Ödeme
Beim Kinesio-Taping kommt ein hochelastisches textiles Pflaster zum Einsatz. Doch was genau ist Kinesio-Taping, wie wirkt es, was wird gemacht und wann kommt es zum Einsatz?
Was ist Kinesio-Taping?
Das Kinesio-Tape, auch Kinesiologisches Tape oder Physio-Tape oder Muskel-Tape ist wie der Name schon sagt ein Pflaster. Es besteht aus Stoff und verfügt über eine hohe Elastizität. Ist die Beweglichkeit durch Verletzungen oder Entzündungen von Muskeln oder Bändern und Gelenken eingeschränkt, verleiht es mehr Stabilität. Gleichzeitig erlaubt das dehnbare Tape ein freies Bewegen. So kann auch bei Verletzung und Entzündung eine bessere Beweglichkeit gewährleistet werden. Daneben regt das vom japanischen Chiropraktiker Kenzo Kase entwickelte Kinesio-Tape die Selbstheilungskräfte an und beschleunigt damit den Heilungsprozess.
Wie wirkt Kinesio-Taping?
Das Kinesio-Tape bringt dem geschädigten Muskel, Band oder Gelenk sowohl Stütze als auch Entlastung. Die stabilisierende Wirkung bei gleichzeitiger Dehnbarkeit des Pflasters verbessert die Beweglichkeit, wo diese durch Entzündung oder Verletzung eingeschränkt ist. Während des Tragens passiert aber noch etwas anderes.
Bei jeder Bewegung wird nämlich die vom Pflaster fixierte Haut gegen das Gewebe darunter verschoben. So kommt es zu einem ständigen Reiz, der verschiedene Rezeptoren aktiviert. Zu diesen zählen etwa Rezeptoren für Berührung, Schmerz, Temperatur und Orientierung im Raum. Das trägt einerseits zur Regulation der Muskelspannung bei. Andererseits beeinflusst es die Übertragung von Signalen an das zentrale Nervensystem. Dies führt zu einer besseren Körperwahrnehmung, was sich positiv auf die Beweglichkeit auswirkt. Darüber hinaus werden die Durchblutung gefördert, der Stoffwechsel angeregt und Schmerz gelindert.
Zudem soll das Kinesio-Tape auch verschiedene Akupunkturpunkte ansprechen. Nach Auffassung der Traditionellen Chinesischen Medizin können dadurch Störungen des Energieflusses im Körper korrigiert werden, was dessen Funktionalität wiederherstellt.
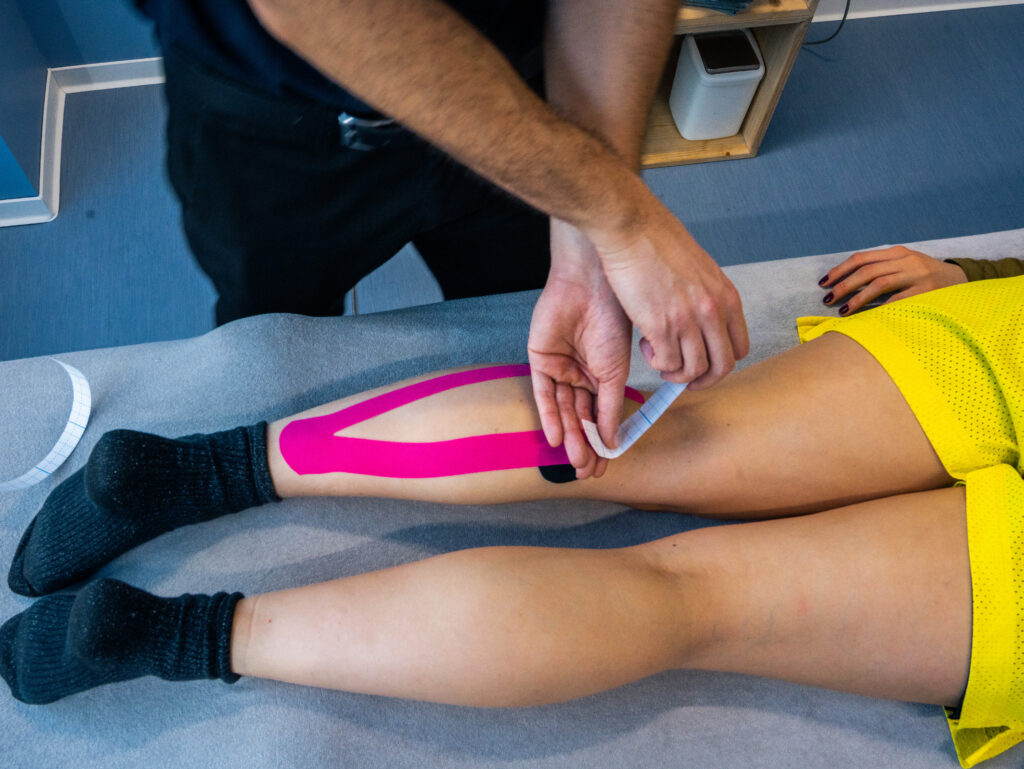
Was wird beim Kinesio-Taping gemacht?
Das Kinesio-Tape wird über dem geschädigten Muskel, Band oder Gelenk fest auf die Haut geklebt und während des Tages getragen. Eine Verbesserung sollte aufgrund der mechanischen Wirkung sofort spürbar sein. Das Pflaster haftet erfahrungsgemäß etwa vier bis sechs Stunden.
Wann kommt Kinesio-Taping zum Einsatz?
Besonders häufig kommt das Kinesio-Tape bei Verletzungen und Entzündungen zum Einsatz. Daneben findet das beliebte Pflaster noch bei vielen anderen Beschwerden Anwendung. Zu den häufigsten zählen Probleme mit:
- Muskeln
- Gelenken
- Bändern
- Sportverletzungen
- Migräne
- Ödemen
- Rückenschmerzen
- Menstruationsschmerzen
- Inkontinenz
- Tinnitus
Bei der Klassischen Massagetherapie steht nicht die Entspannung, sondern die Behandlung eines medizinischen Problems im Vordergrund. Es handelt sich also bei der Klassischen Massage nicht um eine Wellness-Massage, sondern um eine davon abzugrenzende therapeutische Massage. Doch was genau ist die Klassische Massagetherapie, wie wirkt sie, was wird gemacht und wann kommt sie zum Einsatz?
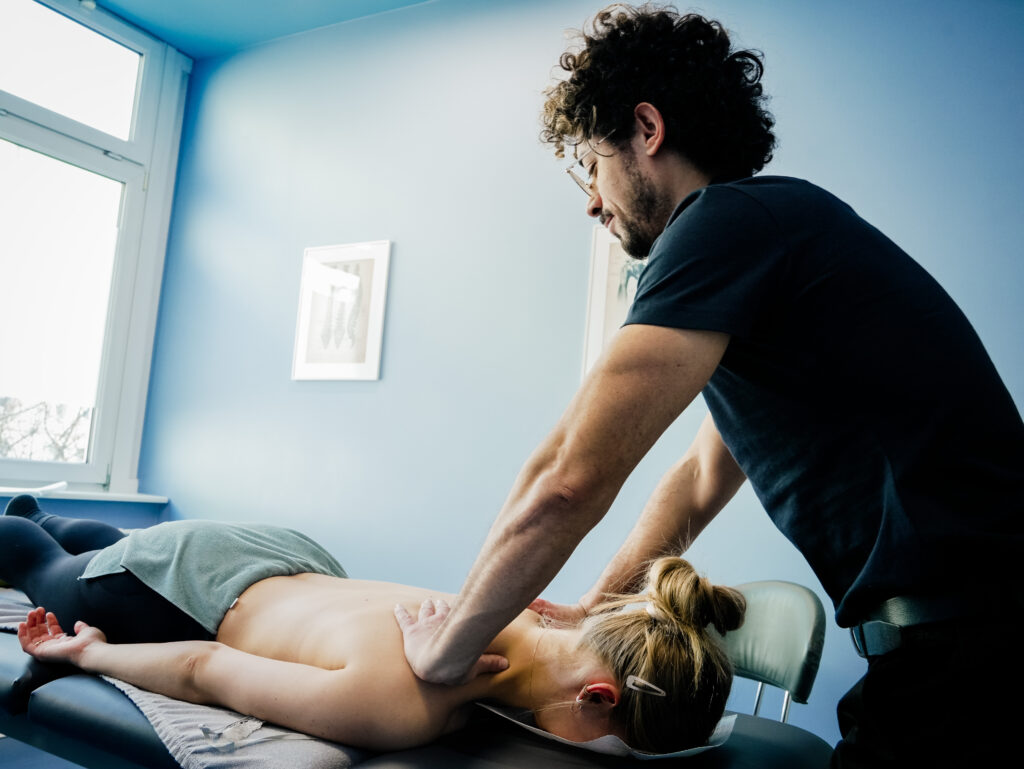
Was ist Klassische Massagetherapie?
Als therapeutische Massage gehört die Klassische Massagetherapie zu den ärztlich verordneten Heilmitteln. Sie ist Teil der physikalischen Therapie und kann alleine oder in Ergänzung zu anderen Therapieformen Anwendung finden. Therapeutische Massagen dürfen nur von Ärzten, Physiotherapeuten, Masseuren und medizinischen Bademeistern ausgeführt werden.
Wie wirkt Klassische Massagetherapie?
Ziel der Klassischen Massagetherapie ist die Linderung von Schmerzen, das Lockern von Muskeln, das Lösen von Verspannungen und Verklebungen sowie ein verstärkter Abfluss der Lymphflüssigkeit. Durch die Massage wird die Durchblutung lokal gefördert, Blutdruck und Puls gesenkt, die Atmung beruhigt. Über den manuellen Reiz der Massage werden also vielfältige körperliche Reaktionen ausgelöst, die wiederum Einfluss auf den Heilprozess nehmen. Die klassische Massagetherapie behebt akute Beschwerden, schafft Erleichterung bei chronischen Problemen und trägt zum allgemeinen Wohlbefinden und der Stärkung der Abwehrkräfte bei.
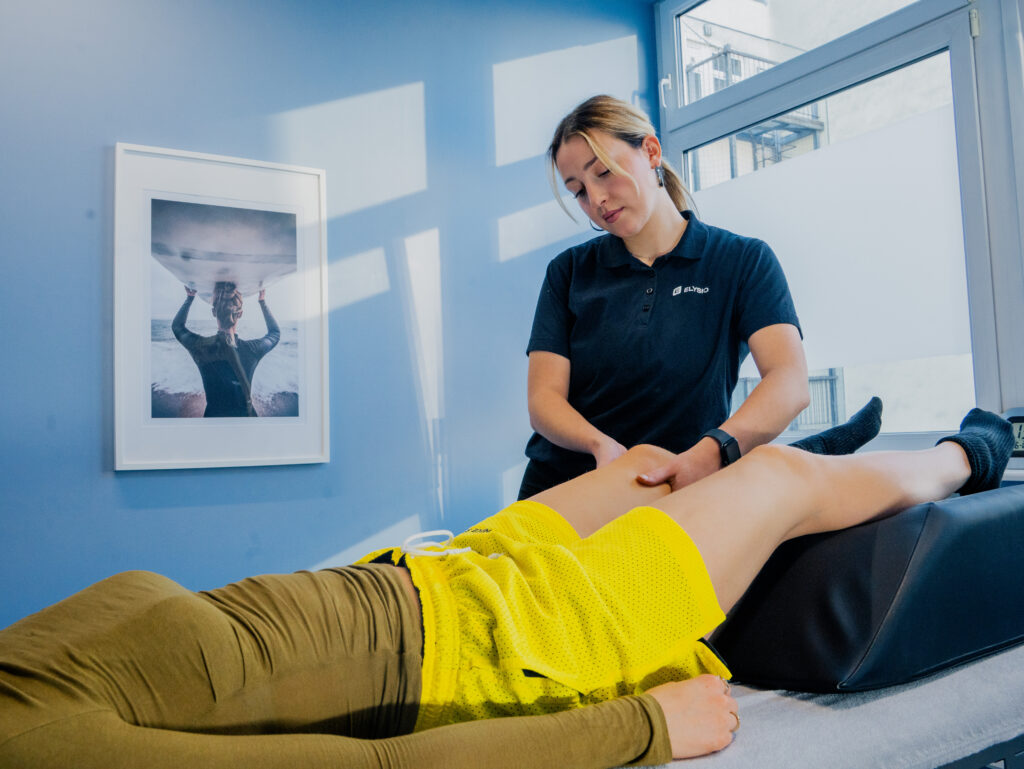
Was wird bei Klassischer Massagetherapie gemacht?
Je nach Problem wird bei der Klassischen Massagetherapie entweder der gesamte Körper oder auch nur einzelne Teile des Körpers (Teilmassage) massiert. Der Therapeut wendet dabei verschiedene Grifftechniken an. Deren häufigste sind:
- Streichen
- Kneten
- Klopfen
- Reiben
Durch die lokale Krafteinwirkung werden Haut, Unterhaut, Muskeln, Sehnen, Bindegewebe, Nerven, Blut- und Lymphgefäße angeregt. So lösen sich nicht nur schmerzhafte Verspannungen und Verklebungen, auch auf die inneren Organe lässt sich indirekt Einfluss nehmen.
Wann kommt Klassische Massagetherapie zum Einsatz?
Durch die breitgefächerte Wirkung der Klassischen Massagetherapie auf den gesamten Körper unterstützt sie die Heilung bei verschiedensten Beschwerden. Besonders häufig kommt sie zum Einsatz bei:
- schmerzhaften Verspannungen, besonders häufig in Schultern und Rücken
- Ödemen (Manuelle Lymphdrainage)
- Verstopfung (auch Colonmassage)
- Narbenbildung
- chronischen Schmerzen
Es empfiehlt sich, vor Inanspruchnahme einer Klassischen Massagetherapie einen Arzt zu konsultieren. Neben der Kostenübernahme durch die Krankenkasse auf Verschreibung stellt man so sicher, dass keine Kontraindikationen vorliegen. Dazu gehören etwa akute Verletzungen, frische Muskelrisse, frische Brüche und andere Verletzungen der Knochen, frische Narben, akute Thrombose, Entzündungen der Haut, Krampfadern, fortgeschrittene Osteoporose, Blutgerinnungsstörungen oder die Einnahme von Medikamenten, die die Blutgerinnung hemmen, darüber hinaus Fieber, Infektionen und Risikoschwangerschaften. Nach der Massage ist auf eine ausreichende Flüssigkeitszufuhr zu achten, damit die angeregte Lymphflüssigkeit abfließen kann.
Krankengymnastik ist eine bewährte Therapie bei vielen Leiden. Individuell abgestimmt schafft sie Linderung bei akuten und chronischen Problemen oder beugt diesen vor. Doch was genau ist Krankengymnastik, wie wirkt sie, was wird gemacht und wann kommt sie zum Einsatz?
Was ist Krankengymnastik?
Krankengymnastik ist eine Form der Bewegungstherapie, bei der Einschränkungen der Bewegungs- und Funktionsfähigkeit des Körpers aktiv oder passiv behandelt werden. Je nach Ursache des Problems kann die Krankengymnastik nach einer Operation, begleitend zu einer medikamentösen Therapie oder gar als Alternative zu diesen den Heilungsprozess beschleunigen. Krankengymnastik gehört zu den ärztlich verordneten Heilmitteln und darf nur vom Physiotherapeuten durchgeführt werden.
Wie wirkt Krankengymnastik?
Das Ziel der Krankengymnastik ist es, bei bestehenden Einschränkungen der Bewegungs- und Funktionsfähigkeit diese zu verbessern. Durch gezielte aktive und passive Übungen werden Schmerzen gelindert sowie Beweglichkeit, Koordination, Kraft und Ausdauer erhalten oder verbessert. Darüber hinaus fördert die Bewegung den Stoffwechsel und die Durchblutung. Das unterstützt und beschleunigt den Heilungsprozess.

Was wird bei Krankengymnastik gemacht?
Je nach Zielsetzung der Therapie kommen verschiedene Bewegungsübungen zum Einsatz. Zu den häufigsten Übungsformen zählen:
- passive Mobilisation
- Muskeltraining
- Dehnübungen
- Entspannungsübungen
- Atemübungen
Passive Mobilisation
Bei der passiven Mobilisation führt der Patient die Bewegung nicht selbst aus. Der Bewegungsreiz kommt von außen, etwa vom Therapeuten. Dadurch lassen sich zum Beispiel Versteifungen auf besonders schonende Weise lösen.
Muskeltraining
Beim Muskeltraining werden geschwächte Muskeln durch kräftigende Übungen gestärkt. Auf diese Weise lassen sich Bewegungsfähigkeit, Haltung und Koordination verbessern.
Dehnübungen
Dehnübungen zielen nicht nur auf die Muskulatur. Auch Sehnen, Gelenkkapseln, Haut und Narben können durch das richtige Training gedehnt werden.
Entspannungsübungen
Entspannungsübungen helfen, verspannte Muskeln zu lockern. Das sorgt nicht nur für augenblickliche wie langfristige Schmerzlinderung, sondern beugt auch erneuten Verspannungen vor. Darüber hinaus tragen sie durch Wiederherstellung des Normalzustandes zu Verbesserung der Beweglichkeit, Funktionalität und Haltung bei.
Atemübungen
Bei Erkrankungen der Atemwege und Atemorgane hilft Krankengymnastik, die Atmung zu stimulieren. Allein die Einnahme einer geeigneten Haltung sorgt bereits für Linderung. Übungen zu Lockerung und Mobilisation fördern die Sekretlösung, die richtige Hustentechnik schafft Erleichterung.
Wann kommt Krankengymnastik zum Einsatz?
Mit Krankengymnastik lassen sich vielfältige Verletzungen, Beschwerden und Erkrankungen behandeln, auch ergänzend zu anderen Therapieformen. Sie schafft Erleichterung und beugt vor überall da, wo der Bewegungsapparat in seiner Funktion eingeschränkt ist. Zu den häufigsten Problemen, bei denen Krankengymnastik zum Einsatz kommt, zählen:
- Rückenschmerzen
- Osteoporose
- Rheuma
- Lähmungen nach Schlaganfall
- Parkinson
- Multiple Sklerose
- Kopfschmerzen
- Skoliose
- Asthma
- Mukoviszidose
- Inkontinenz
- Entwicklungsstörungen bei Kindern
- nach Unfällen, Verletzungen und Operationen
- nach Krebstherapie
Bei der gerätegestützten Form der Krankengymnastik stehen langfristige Ziele im Vordergrund. Doch was genau ist Krankengymnastik am Gerät, wie wirkt sie, was wird gemacht und wann kommt sie zum Einsatz?
Was ist Krankengymnastik am Gerät?
Krankengymnastik am Gerät ist eine aktive Bewegungstherapie und ein Teilgebiet der Krankengymnastik. Durch den medizinischen Einsatz von Trainingsgeräten und Zugapparaten sollen Beweglichkeit, Kraft, Ausdauer und Koordination verbessert werden. Aufgrund der medizinischen Ausrichtung des Trainings darf die Krankengymnastik am Gerät nur durch speziell ausgebildete Physiotherapeuten durchgeführt werden, die über eine dafür besonders ausgestattete Praxis verfügen.
Wie wirkt Krankengymnastik am Gerät?
Im Rahmen der Krankengymnastik am Gerät erstellt der Therapeut ausgehend vom zugrundeliegenden Problem einen individuellen Trainingsplan. Bei diesem stehen die Kräftigung der Muskeln, die Steigerung der Ausdauer, die Verbesserung der Beweglichkeit und/oder das Training der Koordination im Vordergrund.

Was wird bei Krankengymnastik am Gerät gemacht?
Bei der Krankengymnastik am Gerät werden durch gezielte Übungen in ausreichender Wiederholung funktionelle Bewegungsmuster erarbeitet und automatisiert. Dabei ist es die Wiederholung, die gleichzeitig zur Verbesserung von Kraft, Ausdauer und Leistung führt. Besonders häufig werden folgende, auch aus dem klassischen Fitnesstraining bekannte Geräte genutzt:
- Fahrradergometer
- Krafttrainingsgeräte
- Seilzüge
Fahrradergometer
Der Heimtrainer ist in Form und Funktion dem Fahrrad nachempfunden, daher der Name. Mit dem Fahrradergometer wird vor allem die Ausdauer trainiert.
Krafttrainingsgeräte
Zu den am häufigsten genutzten Krafttrainingsgeräten zählen Kraftstationen, Hanteln/Hantelbänke, Bauch-/Rückentrainer und die Sprossenwand. Die Übungen an den Geräten zielen auf die Kräftigung der Muskulatur. Eine starke Muskulatur wiederum gibt dem gesamten Skelettsystem Halt. Dadurch lassen sich Haltungsfehler und ihre schmerzhaften Folgen reduzieren.
Seilzüge
Am Seilzug kommt es zur Übertragung von Kräften. Das macht das Heben auch schwerer Gewichte leichter. Das Training am Seilzug stärkt die Muskulatur und verbessert dadurch die Haltung. Gerade ein starker Rumpf und Rücken sind wichtig, um Schmerzen den Kampf anzusagen.
Wann kommt Krankengymnastik am Gerät zum Einsatz?
Die Krankengymnastik am Gerät ist überall dort sinnvoll, wo Ausdauer und Muskelkraft eingeschränkt sind oder Bewegungsabläufe neu eingeübt werden müssen. Der gerätegestützten Krankengymnastik kommt dabei eine besondere Rolle vor allem in der Rehabilitation zu. So wirdsie besonders oft bei folgenden Problemen eingesetzt:
- orthopädische Beschwerden
- chronische Wirbelsäulenerkrankungen
- nach Operationen
- nach Brüchen
- nach Gelenkverletzungen
Bei allen Übungen ist es wichtig, sie regelmäßig und sauber auszuführen. Besonders im medizinischen Bereich ist eine Kontrolle durch den Therapeuten deshalb von Vorteil.
Die Kältetherapie ist neben der Wärmetherapie Teil der Thermotherapie. Dabei wird durch die äußerliche Einwirkung von Kälte Einfluss auf Prozesse im Körper genommen. Doch was genau ist die Kältetherapie, wie wirkt sie, was wird gemacht und wann kommt sie zum Einsatz?
Was ist Kältetherapie?
Die Kältetherapie ist Teil der physikalischen Physiotherapie. Sie zielt auf die Linderung körperlicher und teils auch psychischer Beschwerden. Kälteanwendungen können lokal an bestimmten Körperstellen oder am ganzen Körper zum Einsatz kommen. Die Wahl der Behandlungsmethode richtet sich nach den individuellen Beschwerden. Die Kältetherapie unterstützt meist begleitend andere Therapieformen der Physiotherapie wie zum Beispiel Krankengymnastik oder Massagen.
Wie wirkt Kältetherapie?
Durch Kälteeinwirkung ziehen sich die Gefäße zusammen. Die momentane Verengung führt zu einer verminderten Durchblutung und einem verlangsamten Stoffwechsel. So lassen sich Schwellungen reduzieren und Entzündungen hemmen. Die Kälte blockiert darüber hinaus zeitweilig Nerven und Schmerzrezeptoren und kann deshalb zur Schmerzlinderung eingesetzt werden. Eine kurze Kälteanwendung erhöht zunächst die Muskelspannung, bei längerer Anwendung tritt jedoch eine Entspannung ein.
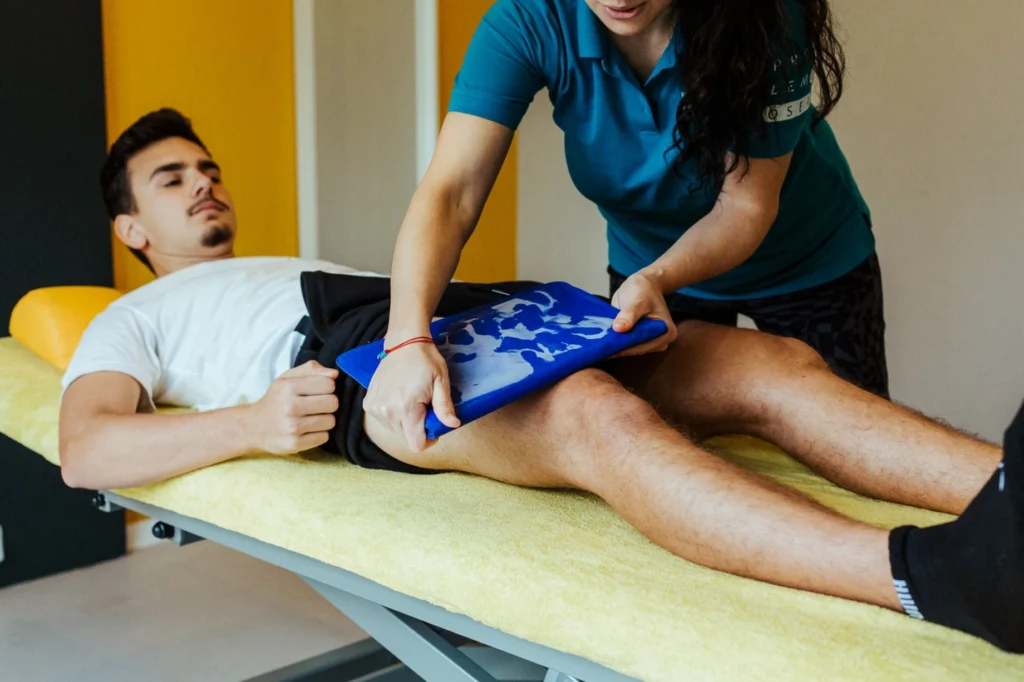
Was wird bei der Kältetherapie gemacht?
Bei der Kältebehandlung wird je nach zu behandelndem Problem entweder der ganze Körper oder ein Körperteil für kurze (10 bis 15 Minuten) oder längere (ein bis zwei Stunden) Zeit mehr oder weniger tiefen Temperaturen (-120 bis +12 °C) ausgesetzt. Häufige Anwendungsmöglichkeiten sind:
- Kühlpacks
- kalte Kompressen
- Eisabreibung
- Eistauchbad
- Kaltwasserbad
- Verdunstungskälte durch Flüssigkeiten
- Kältekammer
Wann kommt die Kältetherapie zum Einsatz?
Die Kälteanwendung wirkt schmerzlindernd und entzündungshemmend. Sie findet häufig Anwendung bei folgenden Problemen:
- akute Arthrose
- akute Periarthritis
- akute Gicht
- Schleimbeutelentzündung
- Verstauchungen
- Blutergüsse
- Prellungen
- Ödeme
- lokale Verbrennung
- Arthritis
- Schwellungen nach Operation
- nach Sport zur Regeneration
- Sehnenscheidenentzündung
Bei Durchblutungsstörungen und Kälteallergien sowie bei Blasen- und Nierenbeckenentzündung darf keine Kälte angewandt werden.
Die Manuelle Lymphdrainage ist eine Massagetechnik zur Reduktion von Lymphödemen. Sie lindert Schmerzen und hat positive Auswirkungen auf die Bewegungsfähigkeit, das Wohlbefinden und die Gesundheit. Doch was genau ist Manuelle Lymphdrainage, wie wirkt sie, was wird gemacht und wann kommt sie zum Einsatz?
Was ist Manuelle Lymphdrainage?
Die Manuelle Lymphdrainage gehört zu den medizinischen Massagen. Sie dient damit nicht in erster Linie der Entspannung, sondern der Behandlung einer Beeinträchtigung der Gesundheit. In diesem Falle der Beseitigung von Lymphödemen. Die Manuelle Lymphdrainage wird von speziell dafür ausgebildeten Physiotherapeuten durchgeführt.
Wie wirkt Manuelle Lymphdrainage?
Bei Lymphödemen handelt es sich um eine Ansammlung von Lymphflüssigkeit im Gewebe. Schuld ist ein gestörter Lymphabfluss im Zwischenraum zwischen Zellen, Geweben und Organen. Das ist nicht nur unangenehm. Je nachdem, welcher Körperteil betroffen ist, schränkt die Schwellung auch die Bewegungsfreiheit ein. Da das Lymphsystem dem Abtransport von Abfallstoffen dient, ist eine Stauung der Lymphe darüber hinaus der allgemeinen Gesundheit abträglich. Die Manuelle Lymphdrainage stimuliert die Lymphgefäße zu einem verstärkten Abtransport der Lymphflüssigkeit. In der Folge geht die schmerzhafte Schwellung zurück, die umgebenden Muskeln entspannen sich, die Abwehrkräfte werden gestärkt. Hinzu tritt durch die allgemeine Wirkung der Massage als positiver Nebeneffekt eine Anregung der Durchblutung und Aktivierung der Schmerzrezeptoren in der Haut.
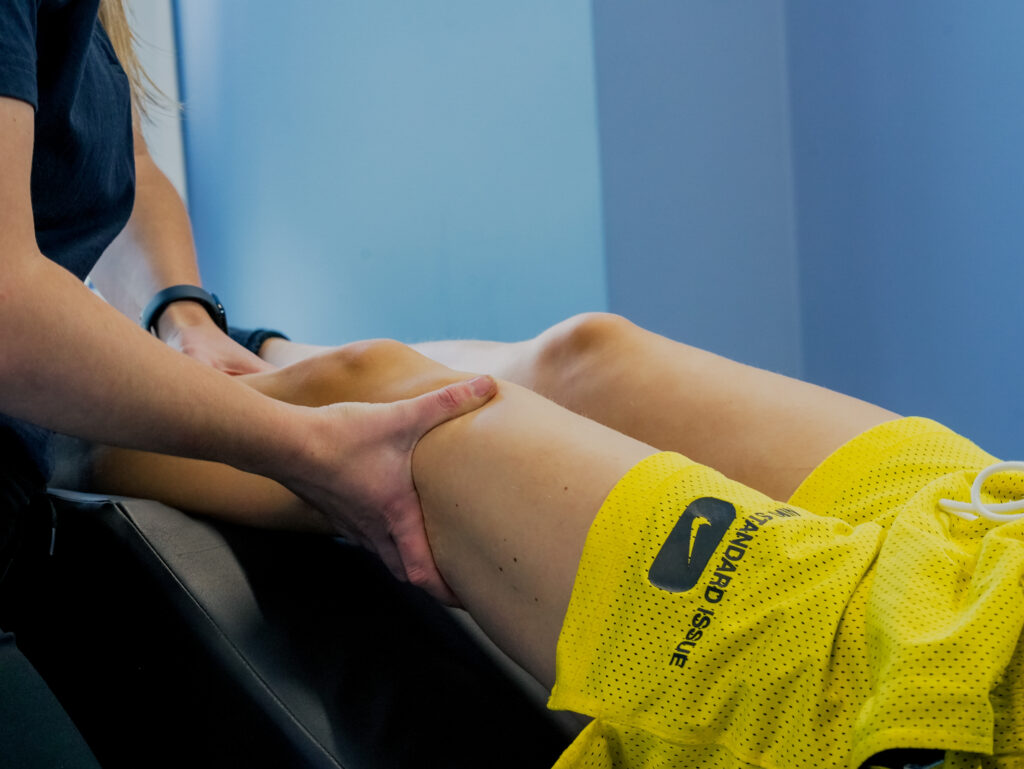
Was wird bei der Manuellen Lymphdrainage gemacht?
Bei der Manuellen Lymphdrainage kommt eine Kombination aus Massagegriffen und Kompressionstherapie zur Anwendung. Konkret wirken bei der Manuellen Lymphdrainage folgende Maßnahmen zusammen:
- Grundgriffe
- Ergänzungsgriffe
- Kompressionstherapie
Grundgriffe
Zu den Grundgriffen zählen der stehende Kreis, der Pumpgriff, der Schöpfgriff und der Drehgriff.
Ergänzungsgriffe
Neben den vier Grundgriffen wird die Massage durch spezielle Ergänzungsgriffe auf die jeweilige Ursache hin individuell abgestimmt.
Kompressionstherapie
Bei der Kompressionstherapie werden die vom Ödem betroffenen Körperteile nach der Massage fest eingewickelt. Der Druck sorgt dafür, dass sich das Ödem nach der Behandlung nicht wieder neu bildet.
Wann kommt die Manuelle Lymphdrainage zum Einsatz?
Die Manuelle Lymphdrainage wird bei Stauungen der Lymphflüssigkeit angewendet. Häufig kommt sie bei folgenden Beschwerden zum Einsatz:
- Chronisches Lymphödem
- Krampfadern
- nach Operation
- Chronische Polyarthritis
- CRPS (Morbus Sudeck)
- Halbseitenlähmung bei Schlaganfall
- Kopfschmerzen
- Schwangerschaftsödem
- Cellulite
Die Manuelle Therapie hat die Aufhebung schmerzafter Blockaden durch Bewegung von Außen zum Ziel. Sie lindert Schmerzen und stellt die Bewegungs- und Funktionsfähigkeit der von Einschränkungen betroffenen Körperteile wieder her. Doch was genau ist Manuelle Therapie, wie wirkt sie, was wird gemacht und wann kommt sie zum Einsatz?
Was ist Manuelle Therapie?
Die Manuelle Therapie ist eine Form der physikalischen Bewegungstherapie, bei der Blockaden durch Einwirkung von Außen gelöst werden. Solche Blockaden entstehen zum Beispiel, wenn Wirbel sich verschieben und benachbarte Nerven schmerzhaft reizen. Diese Blockaden werden durch Bewegung sanft oder ruckartig gelöst. Der Bewegungsreiz kommt dabei entweder von der Hand (manus, lateinisch für Hand) des Therapeuten oder bei Training mit Geräten zustande.
Wie wirkt Manuelle Therapie?
Durch die Lösung der Blockaden wird die Beweglichkeit von Muskeln und Gelenken wiederhergestellt. Der durch die Reizung der Nerven ausgelöste Schmerz verschwindet. Dadurch, dass der Körper sich wieder normal bewegen kann, wird Fehlhaltungen, Verspannungen und weiteren Schmerzen vorgebeugt.
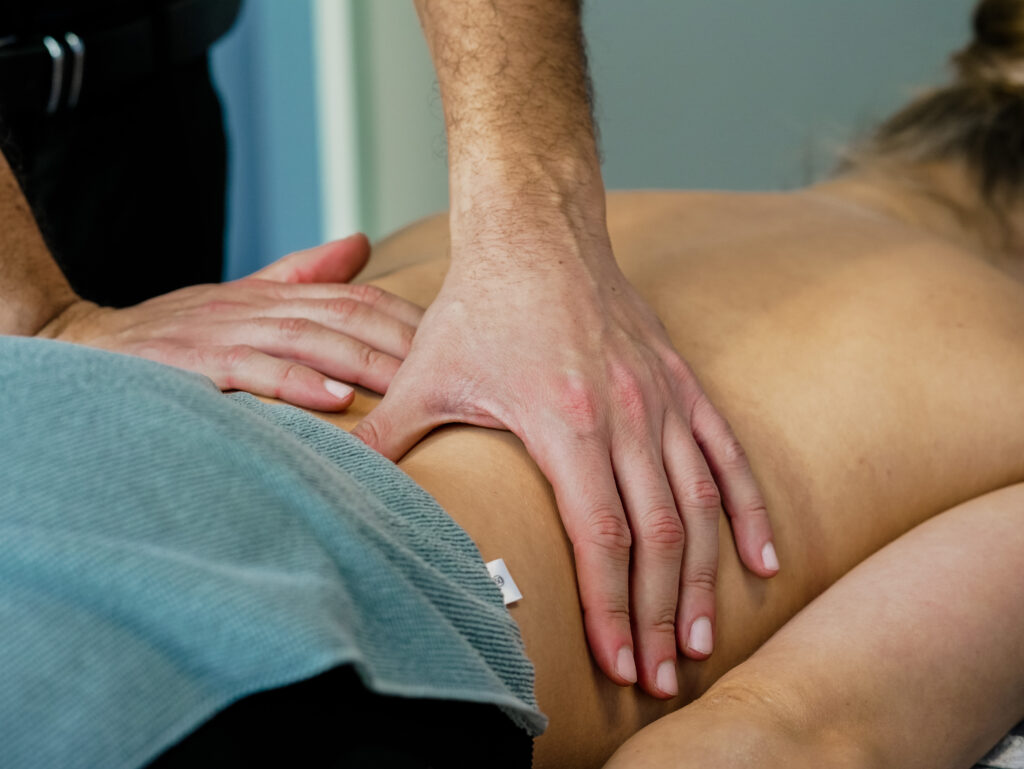
Was wird bei der Manuellen Therapie gemacht?
Kernstück der Manuellen Therapie sind verschiedene Grifftechniken, mit denen die Blockade durch passive Bewegung des betroffenen Körperteils gelöst wird. Daneben kann der Einsatz bestimmter Geräte sinnvoll sein. Zu den Maßnahmen der Manuellen Therapie zählen:
- manipulative Technik
- mobilisierende Technik
- Traktionsbehandlung
- Schlingentisch
- Wirbelsäulenstrecker
Manipulative Technik
Im Rahmen der manipulativen Technik bewegt der Therapeut das blockierte Körperteil ruckartig mit Kraft, um die Blockade zu lösen. Das Zurückrutschen verschobener Wirbel in die richtige Position wird von einem lauten Knacken begleitet.
Mobilisierende Technik
Im Rahmen der mobilisierenden Technik wird der betroffene Körperteil durch langsames Drehen und Ziehen sanft gedehnt. So wird Platz geschaffen, damit zum Beispiel ein verschobener Wirbel wieder in die richtige Position zurückkehren kann.
Traktionsbehandlung
Bei der Traktionsbehandlung, auch Extensionsbehandlung, wird ein Zug auf die Wirbelsäule oder betroffene Gelenke ausgeübt. Durch diesen werden die Gelenkpartner voneinander weg bewegt. Das schafft Entlastung für die Gelenkflächen und gequetschten Nerven und dehnt die verspannten Muskeln. Bei einem Vorfall der Bandscheibe zum Beispiel wird durch den Zug genügend Raum geschaffen, dass diese in ihre normale Position zurückgleiten kann. Die Traktionsbehandlung kann manuell erfolgen, meist kommen aber Geräte zum Einsatz.
Schlingentisch
Der Schlingentisch erlaubt das Aufhängen einzelner Gliedmaßen. So entlastet, kann der Therapeut dann gezielten Zug ausüben, manuell oder unter Zuhilfenahme von Expandern. Im Rahmen der Traktionsbehandlung wird so für Schmerzlinderung, Entlastung und den nötigen Platz zum Lösen der Blockade gesorgt.
Wirbelsäulenstrecker
Beim Wirbelsäulenstrecker handelt es sich um ein flaches Gerät mit leichter Wölbung, das über mehrere Gummirollen verfügt. Legt sich der Patient darauf, werden die betroffenen Körperteile über den Rollen gedehnt bzw. gestreckt. Der Trainingseffekt lässt sich durch Übungen verstärken.
Wann kommt die Manuelle Therapie zum Einsatz?
Die Manuelle Therapie schafft überall dort Schmerzlinderung und verbesserte Beweglichkeit, wo die Funktion des Bewegungsapparates gestört ist. Häufige Beschwerden, bei denen die Manuelle Therapie zum Einsatz kommt, sind etwa:
- Wirbelsäulenbeschwerden wie Bandscheibenvorfall
- Rückenschmerzen
- Gelenkschmerzen
- Muskelschmerzen
- Rheuma
- Reizungen des Ischias-Nerven
- Gelenkarthrose
Die Manuelle Therapie darf nur bei reversiblen Blockaden angewandt werden. Auch bei Brüchen, Verbrennungen, Entzündungen oder Krebserkrankungen mit Bildung von Metastasen ist sie nicht angezeigt. Die Manuelle Therapie darf daher nur auf ärztliche Verordnung von speziell ausgebildeten Physiotherapeuten durchgeführt werden.
Beim Medical Flossing kommen Gummi-Wickel zum Einsatz. Mit diesen werden bestimmte Gelenke oder Muskelgruppen abgebunden. Doch was genau ist Medical-Flossing, wie wirkt es, was wird gemacht und wann kommt es zum Einsatz?
Was ist Medical Flossing?
Das Medical Flossing gehört zu den manuellen Therapieformen. Dabei werden schmerzende Muskeln und Gelenke für ein bis drei Minuten fest mit elastischen Bändern aus Latex umwickelt beziehungsweise abgebunden.
Wie wirkt Medical Flossing?
Durch das Abbinden wird die Blutzufuhr zum betroffenen Körperteil für kurze Zeit unterbrochen. Durch ein schnelles Entfernen wird der Blutfluss plötzlich wieder in Bewegung gesetzt. Angestaute Abfallstoffe fließen ab, frisch nachfließendes Blut führt Sauerstoff und Nährstoffe zu. Ziel ist es, die Muskelspannung zu regulieren, Schmerzen zu lindern und Beweglichkeit zu verbessern.

Was wird beim Medical Flossing gemacht?
Beim Medical Flossing wird der schmerzende Muskel oder das betroffene Gelenk fest mit einem Latexband umwickelt. Für eine bis drei Minuten wird damit die Blutzufuhr zu diesem Teil des Körpers unterbrochen. Während dieser Zeit werden aktive oder passive Bewegungsübungen ausgeführt. Schadstoffe werden sozusagen ausgepresst und sammeln sich im Blut. Dann wird das Band zügig entfernt. Das an Abfallstoffen reiche Blut fließt ab. An seiner Stelle fließt sauerstoff- und nährstoffreiches Blut nach. Der betroffene Körperteil wird so gereinigt und intensiv versorgt.
Wann kommt Medical Flossing zum Einsatz?
Medical Flossing bringt Erleichterung und Besserung nach Verletzungen, bei Schmerzen und nach großer Belastung. Die Latexbänder kommen besonders bei folgenden Beschwerden zum Einsatz:
- Schmerzen
- Verletzungen der Muskel
- Beschwerden an Gelenken
- Verstauchungen
- Zerrungen
- Sehnenscheidenentzündungen
- Vernarbungen
- Durchblutungsstörungen
- Stoffwechselstörungen
- Überbelastung
Bei der Neurologischen Krankengymnastik, auch als Physiotherapie nach Bobath bekannt, lernen Patienten mit einer Schädigung des zentralen Nervensystems verlorengegangene oder eingeschränkte Bewegungsabläufe neu. Doch was genau ist Neurologische Krankengymnastik, wie wirkt sie, was wird gemacht und wann kommt sie zum Einsatz?
Was ist Neurologische Krankengymnastik?
Die Neurologische Krankengymnastik ist eine Form der aktiven Bewegungstherapie. Sie zielt darauf, durch gezielte Wiederholungen Bewegungsabläufe, die aufgrund einer neurologischen Funktionsstörung verloren gegangen oder nur noch eingeschränkt möglich sind, neu zu lernen und zu verinnerlichen. Die Therapie baut darauf auf, dass das Nervensystem eine lebenslange Lernfähigkeit besitzt. Neurologische Krankengymnastik darf nur auf ärztliche Verordnung von speziell dafür weitergebildeten Physiotherapeuten, Logopäden und Ergotherapeuten durchgeführt werden. Oft arbeiten mehrere Berufsfelder ergänzend zusammen, um den Lernerfolg sicherzustellen.
Wie wirkt Neurologische Krankengymnastik?
Ziel der Neurologischen Krankengymnastik ist es, den Patienten ein weitestgehend eigenständiges Leben zu ermöglichen und möglichst nah an die alte Lebensqualität heranzuführen. Im besten Falle gelingt die Wiedereingliederung in den Alltag, wie er vor der Störung bestand. Dabei spielen eine größere Kontrolle von Haltung und Bewegung mit Verbesserung des Gleichgewichtes eine zentrale Rolle. Durch die normalisierte Beweglichkeit und Funktionsfähigkeit sollen auch Folgeschäden und Schmerzen vermieden oder gemindert werden.

Was wird bei Neurologischer Krankengymnastik gemacht?
Bei der Neurologischen Krankengymnastik geht es darum, geschädigte Nervenfasern und Synapsen neu zu bilden. Zentral dafür ist die Wiederholung bestimmter Bewegungssequenzen. Aufgrund der sehr unterschiedlichen Beschwerden muss der Therapieplan jeweils individuell festgelegt werden. Im Fokus der Zusammenstellung der Übungen stehen dabei Aktivitäten, die im persönlichen Alltag eine Rolle spielen. Das Training ist nicht auf die Sitzung in der Praxis beschränkt, sondern auch rund um die Uhr in den Tagesablauf integriert. Wichtig für den Erfolg ist es, dass der Patient möglichst eigenständig arbeitet und sich die Unterstützung des Therapeuten auf das absolut notwendige Maß beschränkt.
Wann kommt Neurologische Krankengymnastik zum Einsatz?
Neurologische Krankengymnastik ist eine geeignete Therapie für alle Schädigungen des Zentralen Nervensystems. Zu diesem zählen Gehirn und Rückenmark. Häufige Probleme, bei denen Neurologische Krankengymnastik zum Einsatz kommt, sind etwa Störungen bei:
- Kraftentwicklung der Muskulatur
- Sinneswahrnehmung
- Gleichgewicht
- Haltungskontrolle
- Bewegungskontrolle
- Sprache
- Sprechen
- Schlucken
- Gedächtnis
- Aufmerksamkeit
Häufige Ursachen für solche Störungen sind zum Beispiel:
- Schlaganfall
- Schädelhirntrauma
- Hirnblutung
- Parkinson
Die Rückenschule beziehungsweise das Rückentraining soll das Volksleiden Rückenschmerzen lindern oder ihm vorbeugen. Doch was genau sind Rückenschule und Rückentraining, wie wirken sie, was wird gemacht und wann kommen sie zum Einsatz?
Was ist Rückenschule/Rückentraining?
Eine der häufigsten Beschwerden überhaupt sind Rückenschmerzen. In den meisten Fällen steckt eine falsche Haltung dahinter. Und an der haben schwache Muskeln eine Mitschuld. Eine starke Rückenmuskulatur hingegen hilft auch bei langem Arbeiten am Schreibtisch dabei, die richtige Haltung einzunehmen, entlastet die Wirbelsäule und insbesondere die Bandscheiben. Das Rückentraining setzt deshalb bei der Kräftigung der wichtigen Rücken- und Bauchmuskeln an. Die Rückenschule geht in ihrer Zielsetzung über das eigentliche Training hinaus. Hier lernen Betroffene, sich im Alltag rückenfreundlich zu bewegen und sich rechtzeitig zu entspannen.
Wie wirkt Rückenschule/Rückentraining?
Das gemeinsame Ziel von Rückenschule und Rückentraining ist die Korrektur von Fehlhaltungen und die Linderung beziehungsweise Vermeidung von Rückenschmerzen. Zu diesem Zweck wird das nötige Wissen über den Bewegungsapparat vermittelt und die Muskulatur durch regelmäßiges Training gestärkt.

Was wird bei Rückenschule/Rückentraining gemacht?
Während Patienten in der Rückenschule Einsicht in die Funktion des Bewegungsapparates erhalten und lernen, wie sie Entspannungstechniken und vorbeugende Maßnahmen in ihren Alltag integrieren, steht beim klassischen Rückentraining der Aufbau der Muskulatur im Vordergrund. In einem auf die individuellen Bedürfnisse zugeschnittenen Trainingsplan kommen am häufigsten folgende Maßnahmen vor:
- Mobilisationsübungen
- Dehnübungen
- Koordinationsübungen
- Krafttraining
- Drehübungen
- Balanceübungen
- Vibration
Durch diese Maßnahmen werden alle wichtigen Muskeln bis zur Tiefenmuskulatur berücksichtigt. Die Übungen können ohne und mit Gerät erfolgen. Häufig eingesetzte Geräte sind etwa Gymnastikball, Hanteln, Rudergerät und Gummiband.
Wann kommt die Rückenschule/ das Rückentraining zum Einsatz?
Rückentraining eignet sich sowohl zur Behandlung bestehender Probleme als auch zur Vorbeugung von Rückenschmerzen. Am häufigsten kommen Rückentraining und Rückenschule zum Einsatz bei:
- Verletzungen und Erkrankungen der Wirbelsäule
- Bandscheibenvorfall
- Haltungsschwäche
- nach Operationen
- häufigen Verspannungen
Wichtig für den Erfolg des Rückentrainings ist die regelmäßige und saubere Ausführung der Übungen in ausreichender Wiederholung. Bei Erstellung des Trainingsplanes und Überwachung der Ausführung wird der Patient vom Therapeuten begleitet.
Was ist Schröpfen?
Schröpfen ist eine traditionelle Therapieform, die in der Physiotherapie als ergänzende Maßnahme zur Behandlung von muskulären Verspannungen, Schmerzen und Durchblutungsstörungen eingesetzt wird. Dabei werden spezielle Schröpfgläser auf die Haut gesetzt, in denen ein Unterdruck erzeugt wird. Dieser Unterdruck hebt das Gewebe leicht an und wirkt gezielt auf Haut, Faszien, Muskulatur und das darunterliegende Gewebe. Schröpfen kann sowohl begleitend zu anderen physiotherapeutischen Maßnahmen als auch eigenständig angewendet werden und darf nur von entsprechend geschulten Therapeuten durchgeführt werden.
Wie wirkt Schröpfen?
Das Schröpfen zielt darauf ab, lokale Durchblutungsstörungen zu verbessern, muskuläre Spannungen zu lösen und den Stoffwechsel im behandelten Gewebe anzuregen. Durch den Unterdruck werden die Durchblutung und der Lymphfluss gefördert, was den Abtransport von Stoffwechselendprodukten unterstützt. Gleichzeitig kann das Nervensystem positiv beeinflusst werden, wodurch Schmerzen gelindert und Beweglichkeit verbessert werden. Viele Patienten empfinden Schröpfen zudem als tiefenwirksam und entspannend.
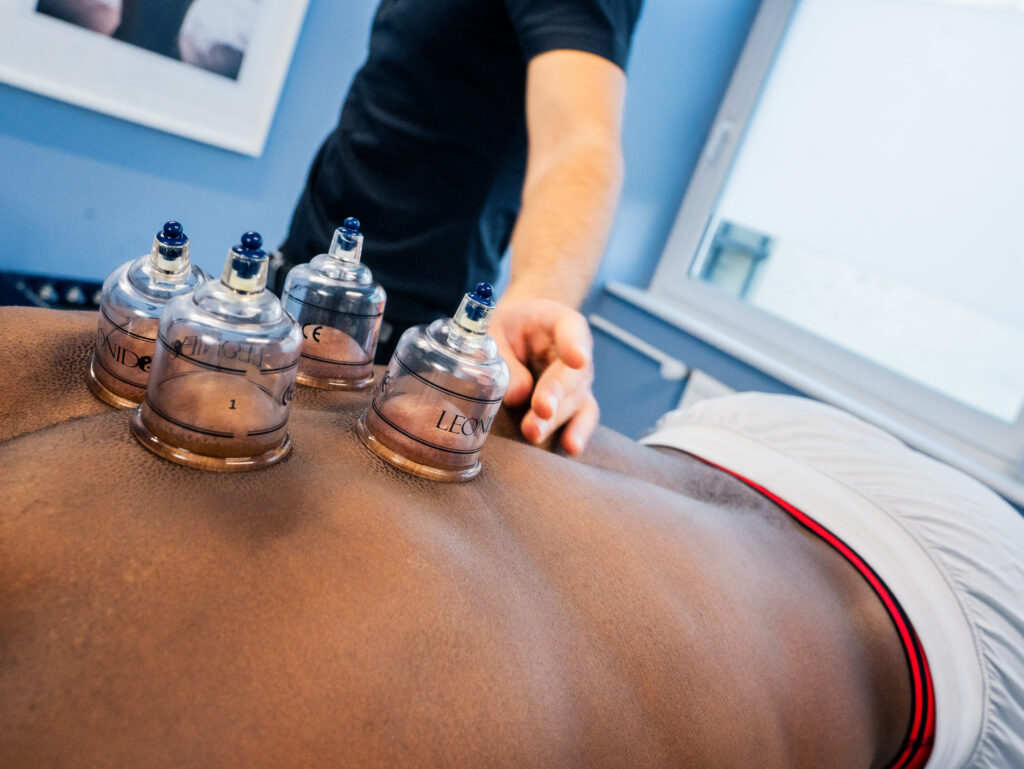
Was wird beim Schröpfen gemacht?
Je nach Beschwerdebild und Therapieziel kommen unterschiedliche Schröpftechniken zum Einsatz.
Trockenes Schröpfen
Beim trockenen Schröpfen werden die Schröpfgläser auf bestimmte Körperareale gesetzt und dort für mehrere Minuten belassen. Der entstehende Unterdruck sorgt für eine intensive lokale Reizsetzung, die besonders bei muskulären Verspannungen und chronischen Schmerzen eingesetzt wird.
Schröpfmassage
Bei der Schröpfmassage werden die Gläser auf der eingeölten Haut bewegt. Diese Technik kombiniert die Wirkung des Unterdrucks mit massageähnlichen Griffen und eignet sich besonders zur Behandlung großflächiger Muskel- und Faszienverspannungen.
Wann kommt Schröpfen zum Einsatz?
Schröpfen wird vor allem bei funktionellen Beschwerden des Bewegungsapparates eingesetzt und eignet sich gut als Ergänzung zu Krankengymnastik, manueller Therapie oder Massage. Typische Anwendungsgebiete sind:
- Rückenschmerzen
- Nacken- und Schulterverspannungen
- Muskelverhärtungen (Myogelosen)
- Bewegungseinschränkungen
- Faszienbeschwerden
- Spannungskopfschmerzen
- Chronische Schmerzsyndrome
- Beschwerden nach Überlastung oder Fehlhaltung
Schröpfen kann sowohl bei akuten als auch bei chronischen Beschwerden angewendet werden und wird individuell an den Zustand und die Bedürfnisse des Patienten angepasst.
Sportphysiotherapie richtet sich nicht nur an Sportler. Prävention von Verletzungen, Leistungssteigerung und Rehabilitation sind auch für alle, die unter eingeschränkter Beweglichkeit und Funktionalität leiden, wichtig. Doch was genau ist Sportphysiotherapie, wie wirkt sie, was wird gemacht und wann kommt sie zum Einsatz?
Was ist Sportphysiotherapie?
Bei der Sportphysiotherapie handelt es sich um eine besondere Form der Physiotherapie. Der Sportphysiotherapeut begleitet das Training von Hochleistungs- wie Breitensportlern, behandelt bei akuten Verletzungen und kümmert sich sowohl um Prävention als auch Rehabilitation. Davon profitieren auch alle anderen Zielgruppen, bei denen eine Verbesserung der Beweglichkeit und Funktionalität angestrebt wird, etwa nach Unfall oder Krankheit. Die Arbeit als Sportphysiotherapeut erfordert eine spezielle Weiterbildung.
Wie wirkt Sportphysiotherapie?
Ziel der Sportphysiotherapie ist es, Beweglichkeit, Kraft und Ausdauer zu verbessern. Daneben spielt das weite Feld der Sportverletzungen und – unfälle eine wichtige Rolle. Hier geht es darum, solche zu vermeiden oder zu behandeln. Ist die Bewegungsfähigkeit und Funktionalität nach einer Verletzung eingeschränkt, steht die Rehabilitation und die Rückkehr in den Sport im Fokus der Sportphysiotherapie.

Was wird bei Sportphysiotherapie gemacht?
Die Aufgaben der Sportphysiotherapie sind vielfältig. Zum einen geht es um die Prävention von Verletzungen. Zum anderen um die Steigerung der Leistung. Auch die erste Versorgung bei Verletzungen fällt in den Bereich der Sportphysiotherapie. Ein wichtiger Bestandteil der Arbeit des Sportphysiotherapeuten ist die Rehabilitation.
Ein Sportphysiotherapeut begleitet gerade Leistungssportler langfristig. Etwa bei der Erstellung des Trainingsplans und der Reduktion des Verletzungsrisikos durch gezielte Vorbereitung. Oft ist er auch bei Wettkämpfen anwesend und kann bei Verletzungen intervenieren. Besonders häufig betreut er Sportler und andere Patienten in der Phase der Rehabilitation nach Verletzungen und macht sie durch das richtige Training wieder fit für den Sport. Zu den Maßnahmen der Sportphysiologie gehören je nach Art des Problems:
- aktive und passive Bewegungstherapie
- Massagen
- Wärmetherapie
- Kältetherapie
Gerade im Bereich der Bewegungstherapie kommen je nach Ziel der Behandlung viele verschiedene Behandlungsansätze in Betracht. Von Krankengymnastik mit und ohne Gerät bis zum gezielten Training zur Steigerung von Kraft, Ausdauer, Beweglichkeit, Schnelligkeit und Koordination. Der Sportphysiotherapeut hilft bei der Erstellung eines individuellen Trainingsplans, überwacht die Ausführung der Übungen und deren Erfolg. Neben einer speziellen Ausbildung sollte er auch über eine Praxis mit entsprechenden Räümlichkeiten und Trainingsgerät verfügen.
Wann kommt Sportphysiotherapie zum Einsatz?
Die Sportphysiotherapie kommt am häufigsten zum Einsatz zur:
- Leistungssteigerung von Sportlern
- Prävention von Verletzungen
- Intervention bei Verletzung auf dem Sportplatz
- Rehabilitation nach Verletzung, Unfall oder Operation
- Verbesserung der Funktionalität und Beweglichkeit bei allen anderen Einschränkungen des Bewegungsapparates
Bei der Theragun Massage wird mit einer tragbaren Massagepistole gearbeitet. Vibrationen lösen Verspannungen und lindern Schmerzen. Doch was genau ist Theragun Massage, wie wirkt sie, was wird gemacht und wann kommt sie zum Einsatz?
Was ist Theragun Massage?
Die Theragun Massagepistole wurde vom Chiropraktiker Dr. Jason Wersland entwickelt. Sie gibt pro Minute bis zu 2400 schnelle Schläge ab. Die sich dadurch auf die Körperoberfläche übertragenden Vibrationen dringen bis ins Tiefengewebe vor, wo sie Verspannungen lösen und Schmerzen lindern.
Wie wirkt Theragun Massage?
Die Vibrationen dringen tief ins Muskelgewebe vor. Durchblutung und Sauerstoffzufuhr werden angeregt, Verspannungen gelöst, Schmerzen gelindert. Hinzu kommen ein entspannender und regenerativer Effekt im Allgemeinen.

Was wird bei der Theragun Massage gemacht?
Das Gerät verfügt über verschiedene Aufsätze und verschiedene Geschwindigkeitsstufen. Je nach zu behandelndem Körperteil wird der passende Aufsatz ausgewählt, das Gerät eingeschaltet und auf die betroffene Stelle gesetzt. Ein paar Minuten sind bereits ausreichend. Die Massage sollte regelmäßig erfolgen, auch täglich.
Wann kommt die Theragun Massage zum Einsatz?
Die Theragun Massage kann gezielt zur Behandlung von Schmerzen und Muskelverspannungen eingesetzt werden, aber auch allgemein zur Entspannung, Stressbewältigung und Regeneration. Die Massagepistole kommt häufig zum Einsatz:
- bei Verspannungen
- nach dem Sport
- bei Stress
- nach einem langen Arbeitstag
Triggerpunkte stecken hinter vielen Kopf- und Nackenschmerzen. Häufige Ursache sind Fehlhaltungen und Stress, aber auch Verletzungen nach einem Unfall und jede andere Art von Muskelschädigung. Bei Triggerpunkten handelt es sich um Verdickungen von Muskeln.
In der Folge wird die Durchblutung gestört. Entzündliche Prozesse werden in Gang gesetzt, es entstehen schmerzhafte Verspannungen in Muskelgewebe und Faszien, weshalb sie auch unter dem Begriff Myofasziale Triggerpunkte bekannt sind. Sie können am ganzen Körper auftreten, besonders oft finden sie sich aber an Schultern und Nacken. Schuld ist meist eine falsche Haltung bei der Arbeit am Schreibtisch. Der durch die Verspannung entstehende Schmerz zieht in der Regel bis in den Kopf. Die Triggerpunkttherapie zielt auf die Lösung der Verspannungen und die Linderung des Schmerzes. Doch was genau ist Triggerpunkttherapie, wie wirkt sie, was wird gemacht und wann kommt sie zum Einsatz?
Was ist Triggerpunkttherapie?
Die Triggerpunkttherapie zählt zu den manuellen Therapien. Dabei werden die Verspannungen durch Druck auf die Triggerpunkte gelöst. Je nach Schwere des Problems sind wiederholte Sitzungen nötig, bis die Triggerpunkte sich auflösen und die Schmerzen verschwinden. Ergänzend zur Triggerpunkttherapie kommt häufig Krankengymnastik oder Rückentraining zum Einsatz, um einer erneuten Bildung der Triggerpunkte durch Fehlhaltung und Stress vorzubeugen. Schmerzmittel und Muskellöser können auf Seiten der medikamentösen Therapie den Prozess unterstützen.
Wie wirkt Triggerpunkttherapie?
Durch das manuelle Bearbeiten der Triggerpunkte normalisiert sich die Durchblutung und Versorgung der folgenden Areale mit Sauerstoff und Nährstoffen. Der Schmerz in den Triggerpunkten und auch die daraus resultierenden Schmerzen verschwinden.
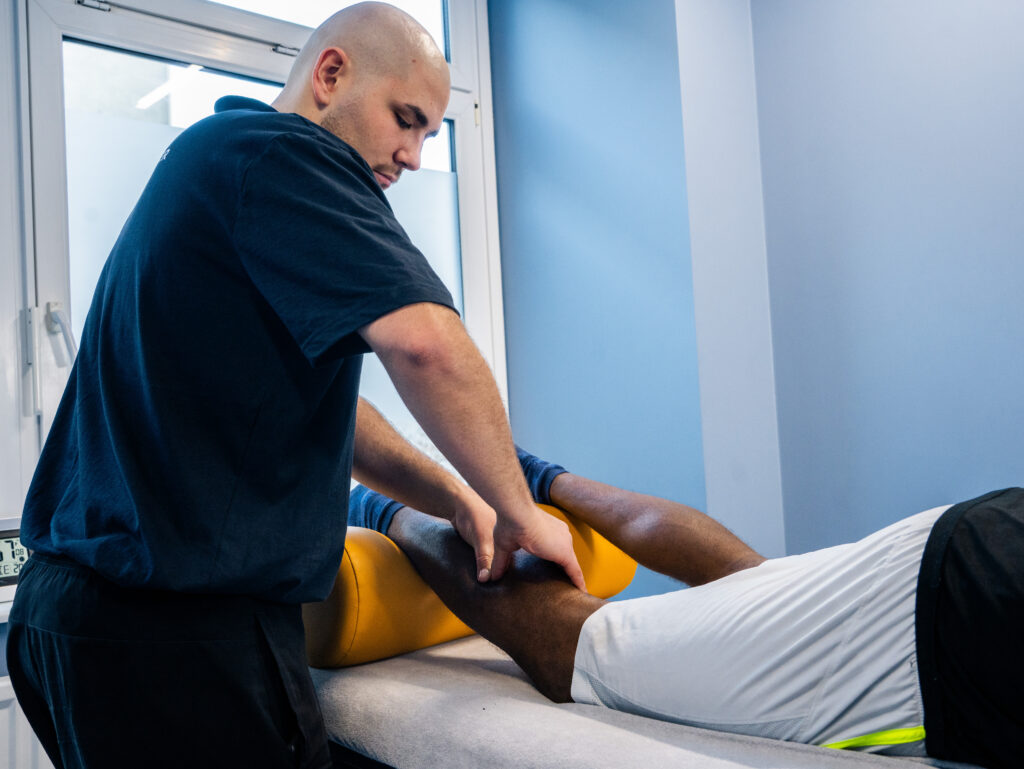
Was wird bei der Triggerpunkttherapie gemacht?
Sind Triggerpunkte Schuld an akuten und chronischen Schmerzen, wird der Therapeut zunächst die Muskulatur abtasten, um alle Verhärtungen zu finden. Je genauer die Therapie erfolgt, desto besser der Erfolg. Insbesondere darf keiner der Triggerpunkte übersehen werden, da der Schmerz von jedem dieser Punkte weitergeleitet wird. Erst wenn alle Triggerpunkte aufgelöst sind, verschwindet also auch der Schmerz. Dann beginnt die Bearbeitung der Punkte z.B. durch eine Druckmassage.
Bei der Druckmassage werden Muskulatur, Faszien und Bindegewebe mit geeigneten Massagegriffen behandelt. Der Druck kann zunächst die Schmerzen verstärken. Doch sobald sich die Verspannung zu lösen beginnt, setzt eine spürbare Erleichterung ein. Alle Triggerpunkte müssen sorgfältig aufgelöst werden. Unter Umständen kann dazu eine mehrfache Behandlung nötig sein.
Wann kommt die Triggerpunkttherapie zum Einsatz?
Viele schmerzhafte Beschwerden werden durch Triggerpunkte ausgelöst. Aber auch andere Leiden können auf Triggerpunkte zurückgeführt werden. Am häufigsten kommt die Triggerpunkttherapie zum Einsatz bei:
- Kopfschmerzen
- Nackenschmerzen
- Rückenschmerzen
- Knieschmerzen
- Ellbogenschmerzen
- Hüftschmerzen
- Schwindel
- Tinnitus
- Taubheitsgefühlen
Die Triggerpunkttherapie darf nicht eingesetzt werden bei Einnahme blutverdünnender Medikamente, da es sonst zu Einblutungen ins Gewebe kommen kann.
Die Triggerpunkttherapie bringt sofortige Erleichterung und ist daher gut bei akuten Schmerzen einsetzbar. Ohne eine Behandlung der Ursachen für die Bildung der Triggerpunkte werden diese allerdings immer wiederkehren. Eine Schmerzbehandlung über Triggerpunkte muss also immer einhergehen mit anderen Therapieformen wie Muskelkräftigung, Bewegung oder Entspannungsübungen.
TRX steht für Total Resistance Exercises. Das vom U.S. Navy SEAL Randy Hetrick entwickelte Trainingssystem arbeitet durch den Einsatz von Schlingen mit dem Körpergewicht und der Schwerkraft. Die Trainingsziele richten sich auf den gesamten Körper. Doch was genau ist TRX Suspension Training, wie wirkt es, was wird gemacht und wann kommt es zum Einsatz?
Was ist TRX Suspension Training?
Das TRX Suspension Training ist ein Ganzkörpertraining, bei dem Schlingen für eine gewollte Instabilität sorgen. Auf dieser Grundlage werden gegen das eigene Körpergewicht und die Schwerkraft Übungen durchgeführt, die in ganzen Bewegungsabläufen vielfältige Muskelgruppen ansprechen. Auf fortgeschrittenem Niveau sorgen Umlenkrollen für eine größere Herausforderung. TRX Suspension Training findet sowohl im Sport als auch in der Physiotherapie zur Muskelkräftigung Anwendung.
Wie wirkt TRX Suspension Training?
Ziel des TRX Suspension Trainings ist die Verbesserung von Kraft, Ausdauer und Koordination der Muskeln. Das Training in ca. 300 Übungen spricht vor allem die kleinen, tiefliegenden Muskeln in Gelenksnähe an. Dabei werden statt einzelner Muskeln vor allem Muskelketten beansprucht, was die Effektivität des Trainings positiv beeinflusst. Eine Trainingseinheit für den ganzen Körper kann bereits in 20 Minuten Ergebnisse erzielen. Über die Neigung des Körpers zum Boden lässt sich der Widerstand und damit der nötige Kraftaufwand verändern.

Was wird beim TRX Suspension Training gemacht?
Beim TRX Suspension Training wird die Schlinge über einen Karabiner befestigt. Zum Beispiel an der Decke, an einer Stange oder einem Ast. Damit lassen sich die Übungen so gut wie überall durchführen und brauchen auch wenig Platz. Allerdings ist eine saubere Ausführung wichtig. Der Physiotherapeut unterstützt nicht nur bei der individuellen Anpassung des Trainingsplans, sondern überwacht auch die Ausführung der Übungen und den Trainingserfolg. Die Schwierigkeitsstufe lässt sich vor allem über die Position des Körpers und den Grad der Instabilität der Schlinge variieren.
Wann kommt TRX Suspension Training zum Einsatz?
Durch den Fokus auf Muskelkräftigung kommt das TRX Suspension Training vor allem in der Prävention, etwa von Rückenschmerzen, zur Leistungssteigerung oder in der Rehabilitation zum Einsatz. Häufige Anwendungsbereiche sind:
- Aufbautraining nach Verletzung
- Rückentraining
- allgemeiner Muskelaufbau
- Verbesserung der Ausdauer
- Gewichtsreduktion
Die Ultraschalltherapie gehört zur Wärmetherapie und ist damit Teil der Thermotherapie. Dabei wird die Wirkung der Schallwellen auf den Körper genutzt. Doch was genau ist die Ultraschalltherapie, wie wirkt sie, was wird gemacht und wann kommt sie zum Einsatz?
Was ist Ultraschalltherapie?
Bei der Ultraschalltherapie handelt es sich um eine physikalische Therapieform. Bei dieser werden Schallwellen eingesetzt, um im Gewebe Wärme zu erzeugen. Deren heilende Wirkung wird durch den Effekt der Mikromassage unterstützt.
Wie wirkt Ultraschalltherapie?
Die Schallwellen lösen im Gewebe der behandelten Körperpartie Vibrationen und Wärme aus. Dadurch kommt es zu einer Förderung der Durchblutung und der Stoffwechsel wird angeregt. Die Schallwellen dringen tief ins Gewebe vor, Knochen reflektieren sie stärker als das umgebende Gewebe. Wärme und Mikromassage wirken schmerzlindernd. Die Ultraschalltherapie ergänzt meist andere physiotherapeutische Maßnahmen sowie medikamentöse Behandlungen.

Was wird bei der Ultraschalltherapie gemacht?
Um eine optimale Übertragung der Schallwellen vom Schallkopf auf die Körperoberfläche zu gewährleisten, wird die zu behandelnde Körperstelle zunächst mit einem Ultraschallgel bestrichen. Das sorgt für einen ungestörten Kontakt zwischen Schallkopf und Haut und eine optimale Schallübertragung. Ein Wasserbad erfüllt denselben Zweck. Der Therapeut fährt nun mit dem Schallkopf über die zu behandelnde Stelle, die sich erwärmt und massiert wird.
Es gibt drei Formen der Ultraschallbehandlung:
- Behandlung mit Gleichschall
- Behandlung mit Impulsschall
- Ultraphonophorese
Bei der Behandlung mit Gleichschall werden die Schallwellen kontinuierlich abgegeben, bei der Behandlung mit Impulsschall pulsweise. Bei der Ultraphonophorese tragen die Schallwellen entzündungshemmende Medikamente tief ins Gewebe. Diese werden vor der Anwendung in Form von Salben, Gels und ähnlichen Substanzen auf die Haut aufgetragen.
Wann kommt die Ultraschalltherapie zum Einsatz?
Dank schmerzlindernder Wirkung und Tiefenwirkung kommt die Ultraschallbehandlung bei vielen Leiden an Knochen, Gelenken, Sehnen und Weichteilen zum Einsatz. Zu den häufigsten Anwendungsgebieten gehören:
- Verschleiß oder Fehlbelastung von Sehnenansätzen
- Verletzungen von Bändern, Sehnen und Schleimbeuteln
- oberflächliche Arthrose
- verzögerte Knochenheilung nach Brüchen
- Prellungen
- Verstauchungen
- akute Schmerzen und Funktionsstörungen im Bereich der Wirbelsäule (Wirbelsäulensyndrom)
- Rheuma
- chronische Entzündungen
Wie andere Wärmebehandlungen darf die Ultraschalltherapie nicht eingesetzt werden bei Infektionen, hohem Fieber, Thrombosen, Blutungsneigung, Raucherbein, Hautveränderungen, Krebserkrankungen, Arteriosklerose. Laminektomie-Narben, die Herzregion im Umkreis von 30-40 cm bei Patienten mit Schrittmacher, Hoden, Augäpfel und die Gebärmutter bei Schwangeren dürfen nicht beschallt werden. Eine Überdosierung kann zum Absterben von Gewebe führen. Eine Anwendung durch den Physiotherapeuten ist jedoch eine äußerst sichere Form der Behandlung.
Die Wärmetherapie ist neben der Kältetherapie Teil der Thermotherapie. Dabei wird durch die äußerliche Einwirkung von Wärme Einfluss auf Prozesse im Körper genommen. Doch was genau ist die Wärmetherapie, wie wirkt sie, was wird gemacht und wann kommt sie zum Einsatz?
Was ist Wärmetherapie?
Die Wärmetherapie gehört in den Bereich der physikalischen Therapie. Sie zielt auf die Linderung körperlicher und teils auch psychischer Beschwerden. Wärmeanwendungen können lokal an bestimmten Körperstellen oder am ganzen Körper zum Einsatz kommen. Die Wahl der Behandlungsmethode richtet sich nach den individuellen Beschwerden. Die Wärmetherapie unterstützt meist begleitend andere Therapieformen der Physiotherapie wie zum Beispiel Krankengymnastik oder Massagen.
Wie wirkt Wärmetherapie?
Durch Wärme erweitern sich die Gefäße. Dadurch wird die Durchblutung angeregt. In der Folge werden Abfallprodukte aus dem Stoffwechsel schneller abtransportiert, aber auch Botenstoffe des Abwehrsystems schneller durch den Körper geführt. Die Nervenbahnen werden entlastet, was zu einer Schmerzlinderung führt. Dazu trägt auch die Entspannung von Muskel- und Bindegewebe bei, Gelenkflüssigkeit fließt unter Einfluss von Wärme besser.
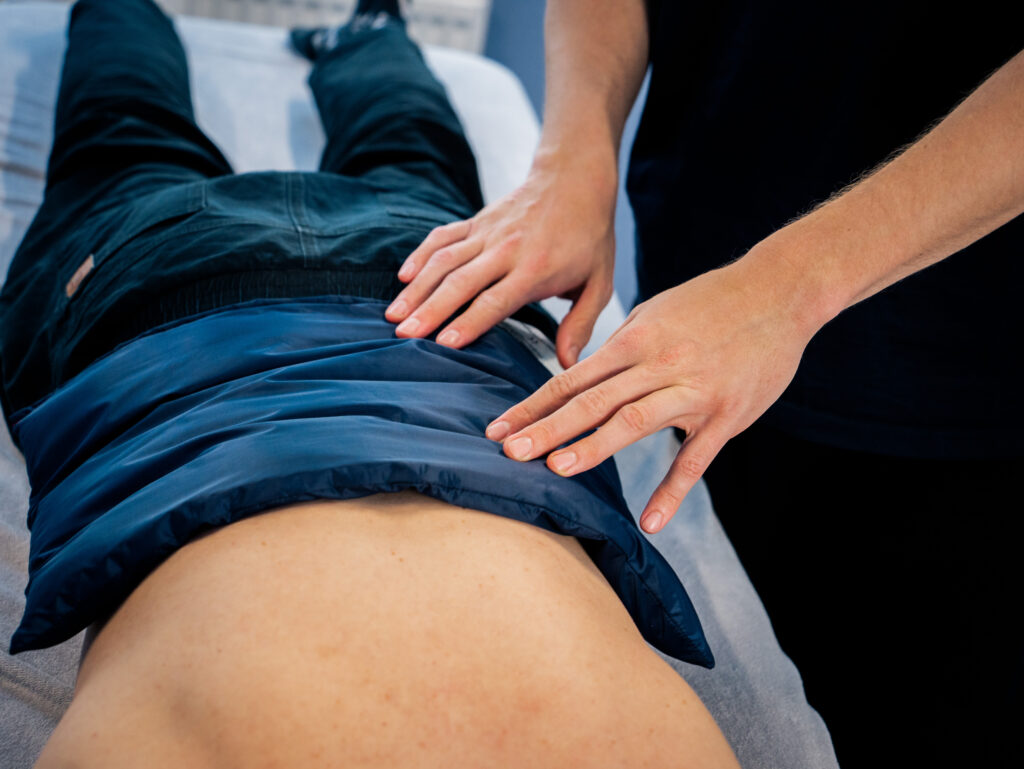
Was wird bei der Wärmetherapie gemacht?
Bei der Wärmetherapie werden je nach Beschwerden entweder der ganze Körper oder einzelne Körperteile erwärmt. Verschiedene Wärmequellen stehen zur Verfügung. Am häufigsten genutzt werden:
- Wärmepackungen aus Moor oder Fango
- heiße Rolle aus mit heißem Wasser durchtränkten, trichterförmig gerollten Handtüchern
- Heißluftstrahler
- Infrarotlicht
- Ultraschall
Wann kommt die Wärmetherapie zum Einsatz?
Die Wärmetherapie kommt überall dort zum Einsatz, wo Schmerzlinderung und Entspannung gewünscht sind, zum Beispiel bei:
- Muskelverspannungen
- krampfhaft erhöhter Muskelspannung bei unvollständigen Lähmungen wie nach einem Schlaganfall
- Verschleiß und den Folgeerkrankungen, zum Beispiel Arthrose
- Bauchschmerzen infolge von Reizdarm
Situationsabhängig erwogen werden muss die Wärmebehandlung bei Problemen wie:
- Bandscheibenvorfall
- chronischen, aber nicht akuten Gelenkentzündungen wie beim Rheuma
- chronischer, aber nicht akuter Gicht
In akuten Fällen, bei Reizung der Nerven, Schwellungen und Entzündungen ist hingegen die Kältebehandlung das Mittel der Wahl.
Auf eine Anwendung der Wärmebehandlung sollte bei hohem Fieber, offenen Hautverletzungen, Herzschwäche, Bluthochdruck, Schilddrüsenüberfunktion, Krebserkrankungen, Blutungsneigung, Raucherbein, Thrombose, Krampfadern, Störungen der Wahrnehmung von Hitze oder Überempfindlichkeit gegen Wärme sowie im hohen Alter verzichtet werden.
Sonderleistungen
Seit 2008 können Arbeitgeber sich die neue Regelung aus dem § 3 Nr. 34 EStG zunutze machen und die Gesundheit ihrer Mitarbeiter fördern. Dabei handelt es sich um einen Steuerfreibetrag für betriebliche Gesundheitsförderung, der ursprünglich eine Höhe von 500 € je Mitarbeiter pro Jahr hatte. Dieser Betrag wurde am 01.01.2020 von dem Gesetzgeber auf 600 € erhöht.
Hintergründe des Freibetrags
Einer der häufigsten Erkrankungen von Angestellten in Büros sind Rückenleiden. Dies liegt meistens an den Arbeitsbedingungen, die eine andauernde Arbeit in sitzender Position voraussetzt. Darüber hinaus verschlechtern Leistungsdruck, Stress und Bewegungsmangel zusätzlich die Gesundheit. Dem folgt häufig ein Krankschreiben des Angestellten bis hin zum totalen Ausfall der Arbeitskraft.
Darum versuchen viele Arbeitgeber durch Präventionsmaßnahmen der Gesundheit von Arbeitskräften vorzubeugen. Dies beinhaltet meistens ein Programm für das Rückentraining, an dem die Mitarbeiter teilnehmen können. Der Arbeitgeber übernimmt die Kosten dafür. Wo früher der Arbeitgeber diese Kosten beim Finanzamt versteuern musste, wird er heute durch die neue Regelung direkt entlastet.
Der Bundesfinanzhof hat nämlich entschieden, dass diese Maßnahmen nicht mehr als Entlohnung von Beschäftigten gilt, sondern als Präventionsmaßnahme. Indem die Rückenleiden unter Beschäftigten verringert wird, sinken damit gleichzeitig die Fehlzeiten. So spart der Arbeitgeber langfristig Kosten aufgrund von weniger Fehlzeiten.
Zudem kann der Arbeitgeber die Zuschüsse für die Gesundheitsförderung auch für externe Maßnahmen einsetzen. Dazu gehören beispielsweise das Einladen und Engagieren von externen Experten für Gesundheit. Allerdings gilt dieser Steuerfreibetrag nur so lange, wie ein vollständiger Lohn gezahlt wird. Die Förderung kann also nicht als Lohnzusatzleistung angewandt werden.

Die Maßnahmen der Gesundheitsförderung
Die neue Regelung der Gesundheitsförderung ermöglicht es Arbeitgebern, die Gesundheit der Arbeitnehmer zu fördern. Darunter zählen Arbeitnehmer, 450 €-Jobber, Gesellschafter und Geschäftsführer. Was als gesundheitsfördernde Maßnahmen gilt, wird von den Krankenkassen im § 20 SGB V geregelt. Diese unterteilen sich in zwei Hauptpunkte.
1. Maßnahmen zur Verbesserung des allgemeinen Gesundheitszustandes
- Übungen und Aufgaben, die den Bewegungsmangel verringern und dadurch gesundheitlichen Risiken vorbeugen.
- Tipps für die Ernährung geben, um Mangel- oder Fehlernährung zu verhindern. Gleichzeitig sollen sie vorhandenes Übergewicht verringern.
- Übungen für den Stressabbau und die einen entspannende Wirkung haben. Ziel ist es, Belastungen besser zu verarbeiten und Krankheiten, die durch Stress verursacht werden, zu verringern.
- Maßnahmen, die den Konsum von Suchtmitteln heruntersetzen. Dazu gehört das Fördern von Nichtrauchen und die Reduzierung von Alkohol.
2. Maßnahmen, die der betrieblichen Gesundheitsförderung dienen
- Anpassen der Belastung am Arbeitsplatz, worunter der Bewegungsmangel und die Schonung des Bewegungsapparats fallen.
- Verpflegung am Arbeitsplatz, wozu eine gesunde Ernährung der Kantine, die Rücksichtnahme auf Wünsche von Angestellten, Schulung des Küchenpersonals und Ernährungskampagnen zählen.
- Vermeiden von Stress und psychosozialen Belastungen, was durch eine Schulung der Personalleitung in Form von Mitarbeiterführung und Stressbewältigung erreicht wird.
- Verringern des Konsums von Suchtmitteln durch rauchfreien Betrieb und Kampagnen gegen Alkoholismus.
Personal Training und Physiotherapie lassen sich erfolgreich miteinander kombinieren. Regelmäßiger Sport setzt die Funktionalität und Gesundheit aller Gelenke, Sehnen und Muskeln des Körpers voraus. Dabei ist es essenziell, den Körper, insbesondere den Bewegungsapparat, dabei nicht zu überlasten und vor Schädigungen zu schützen.
Personal Training wirkt nicht nur präventiv, sondern kann auch als Reha-Maßnahme eine deutliche Verbesserung von Gesundheit und Fitness fördern. Dabei wird nicht nur die Problemsymptomatik beachtet, sondern ein ganzheitliches Konzept angesetzt.
Trainieren mit Experten
Ein auf Sport spezialisierter Physiotherapeut übernimmt die individuelle 1:1-Betreuung des Patienten durch die Erstellung eines persönlichen Trainingsplans, der auf die jeweiligen Bedürfnisse und das persönliche Fitnesslevel angepasst wird. Dafür erfolgt vor Beginn des Personal Trainings eine sportspezifische Analyse. So ist es möglich, bereits vorhandene Schäden an der Wirbelsäule, an den Gelenken oder im muskulären Bereich sowie andere körperliche Dysfunktionen oder Fehlstellungen frühzeitig zu erkennen und das Training dann entsprechend darauf abzustimmen.

Wie funktioniert die sportspezifische Analyse?
Bei der Erstuntersuchung erfolgt eine Beurteilung der Bewegungsabläufe und des Bewegungsapparates des Patienten, wobei auch potenzielle Verletzungsrisiken zügig aufgedeckt werden. Der Fokus liegt dabei auf der Bewegungs-, Leistungs- und Belastungsfähigkeit des Patienten und gibt Auskunft über dessen aktuelle Ausdauer, Kraft und Koordinationsfähigkeit. Darüber hinaus erfolgt ein Belastungs-Check von Wirbelsäule und Gelenken, mit dessen Ergebnissen dann später das passende Ausgleichstraining und die Zielsetzung des Trainings erstellt wird. Darüber hinaus werden Aspekte wie Ernährung, persönliche Stressfaktoren und der private und berufliche Alltag in den Trainingsplan mit einbezogen, um ein umfassendes Gesamtbild des Patienten zu erhalten.
Vorteile von Personal Training
- 1:1-Betreuung
- eignet sich als Reha-Maßnahme nach Operationen und Verletzungen
- motiviert zum regelmäßigen und effizienten Training
- maßgeschneiderter Trainingsplan nach sportspezifischer Analyse
- Verbesserung von Beweglichkeit und Körperhaltung
- Verhinderung chronischer Beschwerden
- ist auch mit medizinischen Beeinträchtigungen möglich
- erleichtert den Einstieg oder Wiedereinstieg in das Fitnesstraining
Ziele des Personal Trainings
- Wiedererlangung und Erhalten der Gesundheit
- Krankheiten und Verletzungen vorbeugen
- Beweglichkeit und Haltung steigern
- Erhöhung der Fitnessleistung
- Gewicht reduzieren
- regelmäßiger Ausgleich im Alltag
Methoden des Personal Trainings
- Verbessern und Bewahren der Mobilität
- Geschwächte Muskeln aktivieren und kräftigen
- Koordinationstraining
- Körperwahrnehmung schulen
- Trainingsfortschritte dokumentieren
- Neue Gewohnheiten etablieren
Wenn die Behandlungszeit der Physiotherapie nicht ausreicht
Seit Jahren sinken die Leistungen der Krankenkassen für physiotherapeutische Behandlungen. Physiotherapeuten müssen ihre Behandlungszeiten für Krankengymnastik oder manuelle Therapiemaßnahmen daher auf 20 Minuten beschränken. Leider reichen diese Zeiten bei weitem nicht aus. Denn in diesen 20 Minuten sind außer der eigentlichen Behandlung auch noch weitere Dinge zu erledigen, wie etwa
- der Patient muss sich in der Zeit an- und ausziehen
- der Behandlungsraum muss vorbereitet werden
- der Patient ist zu beraten und aufzuklären
- die gesamte Behandlung ist zu dokumentieren
- der Behandlungsraum muss für den nächsten Patienten hergerichtet werden
- weitere Termine sind abzustimmen.
So schrumpft die eigentliche Behandlungszeit oftmals auf lediglich 15 Minuten. Den Physiotherapeuten bleibt dann häufig nichts anderes übrig, als Aufklärung und Beratung während der Behandlung durchzuführen.

Ärzte sind bei der Ausstellung von Rezepten für Heilmittel eingeschränkt
Früher hatten Ärzte die Möglichkeit, öfter Rezepte mit mindestens 12 Behandlungsterminen beim Physiotherapeuten für die Patienten auszustellen. Auch zusätzliche Leistungen wie beispielsweise eine Massage oder Fango-Packungen waren inkludiert. Heute dagegen beschränken sich die Rezepte der Ärzte auf in der Regel 6 Behandlungstermine. Arztpraxen steht nur noch ein eingeschränktes Budget für Heilmittel in einem bestimmten Zeitraum zur Verfügung. Dieses Budget richtet sich nach der Art des Arztes, der jeweiligen Region und der Höhe der vom Arzt in der Vergangenheit verordneten Heilmittel. Überzieht der Arzt das Budget in dem angegebenen Zeitraum, kann es vorkommen, dass die Krankenkasse oder Kassenärztliche Vereinigung sich diesen Mehrbetrag sogar vom Arzt zurückerstatten lässt. Daher kommt es also neben dem Krankheitsbild des Patienten auch auf den verordnenden Arzt und dessen Budget und auf die jeweilige Region an. So entstehen häufig Interessenkonflikte, die auf Kosten der Patienten gehen.
Konsequenzen für die Patienten
- Es fehlt die Zeit für eine ausführliche Analyse des Patienten, um Lösungs- und Therapieansätze herauszufinden.
- In der kurzen Behandlungszeit von nur etwa 15 Minuten, kann der Therapeut häufig nur eine Linderung der Symptome erreichen. Eine nachhaltige Therapie erfordert einen höheren Zeitaufwand.
- Im schlechtesten Fall werden noch nicht einmal die Symptome innerhalb der knappen Behandlungszeit gelindert. Häufig sind erneute Arzttermine notwendig und weitere Rezepte müssen ausgestellt werden, was wieder viel Zeit in Anspruch nehmen kann.
- Die Kostenbremse der gesetzlichen Krankenkassen wirkt sich negativ auf den Behandlungserfolg der Patienten aus.
Wie ist eine nachhaltige Therapie trotz Kostendruck möglich
Patienten, die ein Rezept für Physiotherapie erhalten haben, können mit PhysioPlus ihre Behandlungszeit pro Termin verlängern. Möglich sind Zeiterweiterungen von 10 oder 20 Minuten, aber auch längere Zeiten können vereinbart werden, um den bestmöglichen Behandlungserfolg zu erzielen.
Vorteile der Verlängerung der Behandlungszeit
- der Therapeut kann intensiver auf die Beschwerden des jeweiligen Patienten eingehen
- eine qualitativ hochwertige physiotherapeutische Behandlung wird ermöglicht
- auf der Grundlage der ursprünglichen Verordnung kann die Behandlung auch ohne Rezept weitergeführt werden bis das Ziel der Behandlung erreicht ist
- das Behandlungskonzept PhysioPlus ermöglicht eine Verlängerung der Behandlungszeit von bis zu einer Stunde
- die zusätzlich erworbene Zeit ist reine Behandlungszeit
- der Patient ist schneller beschwerdefrei
- der Behandlungserfolg wirkt nachhaltig
Symptome und Diagnosen
Arthrose tritt immer bei übermäßiger Beanspruchung des Gelenkknorpels auf. Ist der Knorpel bereits geschädigt, reicht manchmal schon die normale Alltagsbelastung aus. Was genau Arthrose verursacht und warum sie manchmal bei sehr jungen Menschen entsteht, ist noch nicht vollständig geklärt. Es wird jedoch davon ausgegangen, dass mehrere Faktoren den Ausbruch und Verlauf der Erkrankung bestimmen.
Mögliche Risikofaktoren für Arthrose sind:
- Erbliche Veranlagung
- Stoffwechselerkrankungen wie Diabetes
- Angeborene Fehlbildungen
- Verletzungen, wie eine Verletzung des Kreuzbandes oder eine Verletzung des Meniskus
- Längere Überlastung, wie Übergewicht, extreme körperliche Aktivität oder anstrengende körperliche Arbeit.
Hochrangige Studien belegen nun, dass Bewegung bei Patienten mit Knie- oder Hüftgelenksarthrose nicht nur Schmerzen lindert, sondern auch die Beweglichkeit der Gelenke erhält. Physiotherapie (PT) wird in internationalen Leitlinien neben Gewichtsreduktion und schmerz- oder entzündungshemmenden Medikamenten als Hauptelement der konservativen Behandlung der Arthrose angesehen.
Laut einer vom Bundesministerium für Bildung und Forschung geförderten Studie nutzte nur jeder zweite von über 3.500 Arthrosepatienten mindestens einmal ein ärztlich verordnetes Bewegungsprogramm. Insgesamt haben 98 Prozent der Patienten in mindestens einmal einen Hausarzt aufgesucht.

Behandlungsoptionen der Physiotherapie bei Arthrose
Vor allem aber ist die Physiotherapie als konservative Maßnahme eine der ersten Behandlungsoptionen. Es können physikalische Reize wie Wärme, Kälte, Ultraschall oder elektrische Stimulation verwendet werden. Manuelle Techniken des Physiotherapeuten zur Verbesserung der Gelenkbeweglichkeit sowie aktive Maßnahmen wie Kraftaufbau und Gleichgewichtsschulung zur Verbesserung der Funktionalität im Alltag leiten den Therapieverlauf. Ein weiterer wichtiger Faktor in der Physiotherapie ist die Vorbeugung von Arthrose und deren Fortschreiten.
Schwerpunkte der Physiotherapie sind daher:
- Schmerzlinderung
- Entzündungshemmendes Mittel
- Verbesserte Mobilität
- Verbesserung der Lebensqualität
- Verhinderung des Fortschreitens der Krankheit
Operative Eingriffe kommen erst in späteren Stadien, bei starken Schmerzen, erheblichen Einschränkungen im Alltag und Unwirksamkeit der konservativen Therapie in Betracht. Dafür gibt es verschiedene Möglichkeiten: Arthroskopie oder Teil-/Totalendoprothetik.
Arthrose kann auch junge Menschen und Sportler betreffen. Außerdem sollten wir nicht vergessen, dass eine starke degenerative Veränderung im Röntgenbild nicht zwangsläufig mit starken Schmerzen einhergeht und umgekehrt. Bei entsprechender Therapie ist bei Arthrose ein normaler aktiver Lebensstil möglich.
Arthrose ist nicht heilbar. Ist der Verschleiß der Gelenke einmal eingetreten, gibt es keine Möglichkeit, ihn rückgängig zu machen. Umso wichtiger ist es, Gelenkverschleiß frühzeitig vorzubeugen. Ausreichende Bewegung und gezieltes Muskeltraining sind die Basis und letzte Voraussetzung für gesunde Gelenke. Neben der Kräftigung der Muskulatur trägt körperliche Aktivität auch zur Gewichtsabnahme bei. Besonders geeignet sind hier gelenkschonende Sportarten wie Schwimmen. Bei bereits bestehender Arthrose kann Physiotherapie helfen, Funktionseinschränkungen zu beseitigen oder zu reduzieren.
Typisch für Fersenschmerzen sind stechende Schmerzen im Fußrücken oder direkt im Fersenbein. Betroffene beschreiben den Schmerz als stechend. Dies tritt vor allem bei Druck auf den Fuß auf und kann bis zur Wade oder Fußsohle ausstrahlen.
Ob ein Fersensporn selbst eine Rolle bei der Schmerzwahrnehmung spielt, wird wissenschaftlich kontrovers diskutiert. Am Fersenbein sind zahlreiche Bänder, Sehnen und Muskeln befestigt. Die Achillessehne setzt hinter dem Fersenbein und darunter an der Plantarfaszie an. Die Plantarfaszie ist eine Sehnenplatte und besonders wichtig für die Spannung des Längsgewölbes. Das Längsgewölbe ist der Bereich zwischen Fersenbein und Großzehenballen.
Fersenschmerzen können vielfältige Ursachen haben. Beispielsweise sind Fersenschmerzen bei Läufern oft ein Zeichen von Überlastung. Auch Knochenwucherungen, Durchblutungsstörungen am Fuß, Entzündungen der Achillessehne, Knochenbrüche und rheumatische Erkrankungen können verschiedene Arten von Fersenschmerzen hervorrufen. Schmerzen können sowohl in Ruhe als auch während oder nach Belastung auftreten.
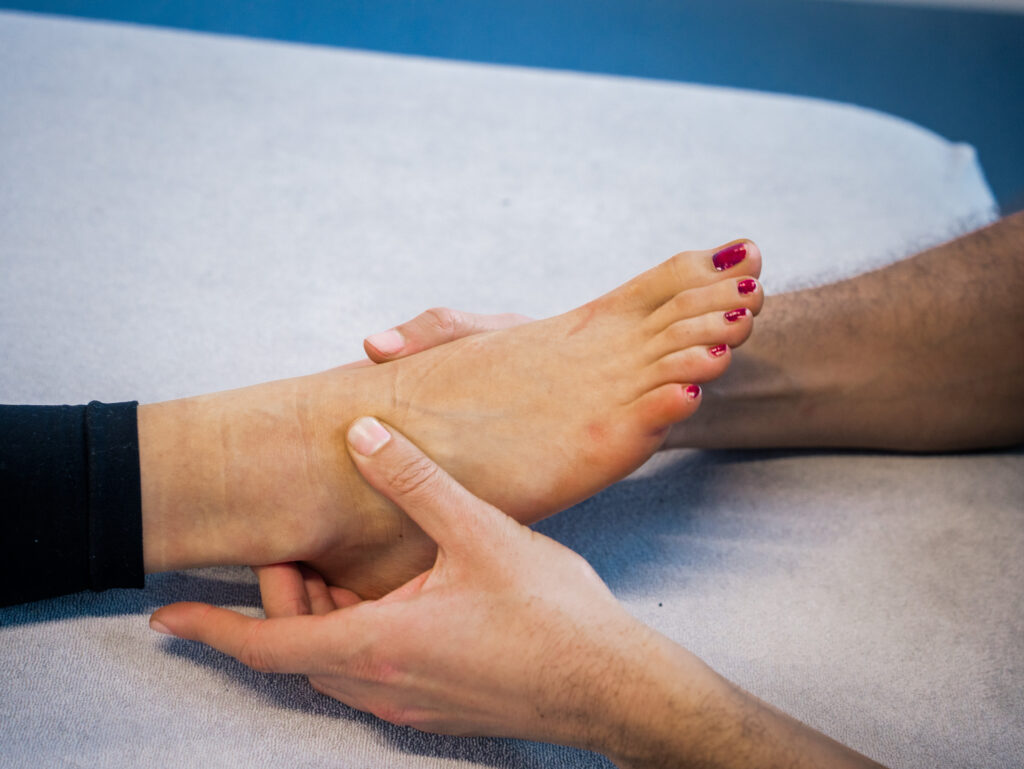
Fersenschmerzen lokalisieren und erkunden
Die Physiotherapie konzentriert sich darauf, Schmerzen zu lokalisieren und genau zu erkunden, wo sie beginnen. Je nach Schmerzempfinden und Belastungszonenverteilung können das Ausmaß der Fersenschmerzen und der Entzündungsgrad bestimmt werden. Medikamente, die schmerzlindernd oder entzündungshemmend wirken, werden in der Regel in der Physiotherapie nicht eingesetzt. Im Fokus steht der Ursprung der Beschwerden und damit die Ursache des zusätzlichen Knochenwachstums. Nur so sind eine zielgerichtete Behandlung und eine dauerhafte Lösung möglich. Ziel ist es, eine optimale Druckverteilung in den Füßen zu erreichen, um Gewebeschwellungen rund um den Fersensporn zu reduzieren und Entzündungen schrittweise abzubauen.
Bestimmte Bewegungsabläufe und Laufmethoden werden so geübt, dass sie regelmäßig in den Alltag integriert werden können. Neben Bewegung können Schuheinlagen oder andere Maßnahmen empfehlenswert sein. Bei Fersenschmerzen helfen nicht nur Schuhe mit einer kleinen Erhöhung der Ferse, sondern auch spezielle Schuheinlagen, die den Druck auf die Fersen reduzieren können. Durch das einfache Tragen von individuell angepassten Einlagen oder Pelotten kann der Fuß dauerhaft entlastet werden.
Gesunde Füße wirken sich positiv auf den gesamten Körper aus und sorgen für ganzheitliche Ausgeglichenheit und Ausgeglichenheit. Nur wer sich von Kopf bis Fuß wohlfühlt, findet die richtige Erdung und freut sich auf ein leichtes, unbeschwertes Gefühl. Knochenwachstum ist das Ergebnis einer anhaltenden Überlastung des Fußes. Übermäßige Belastungen treten beispielsweise auf:
- durch falsche Stellung des Fußes (insbesondere Plattfüße)
- wenn der Betroffene übergewichtig ist
- in Berufen, die überwiegend im Gehen oder Stehen ausgeübt werden
- Muskelschwäche
- ohne Aufwärmen von Muskeln, Sehnen und Bändern vor dem Training
- falsche Schuhe
Risiko bei Fersenschmerzen
Das Risiko, einen Sporn zu entwickeln, steigt mit zunehmendem Alter, da sich das natürliche Fett unter der Ferse komprimiert und die Sehnen und Knochen weniger vor Belastungen schützt. Am häufigsten sind daher Menschen zwischen 40 und 60 Jahren betroffen.
Wird der Fuß über längere Zeit stark (einseitig) belastet, entstehen kleine Risse in der Sehne der Fußplatte. Der Körper versucht, das Gewebe zu „reparieren“ und für mehr Stabilität zu sorgen, indem er Kalzium an den betroffenen Stellen einlagert, das mit der Zeit verknöchert. So entsteht ein Fersensporn.
Die Behandlung eines Fersensporns ist ein langwieriger Prozess, der Wochen bis Monate dauern kann. Ziel ist es, akute Schmerzen zu lindern und das Wiederauftreten der Symptome zu verhindern.
Ein wesentlicher Bestandteil der Therapie ist die Entlastung verspannter Strukturen. Den Patienten wird empfohlen, so wenig wie möglich zu stehen oder zu gehen und den Fuß hochzulegen.
Der Erhalt der Beweglichkeit und Schmerzlinderung während der Physiotherapie sind besonders wichtig bei Arthrose des Fingergelenks. Die Zerstörung der Knorpelsubstanz führt zu einer Verknöcherung der Gelenkkapsel, wodurch sich an den Fingergelenken kleine Knötchen bilden, die die Beweglichkeit einschränken und Schmerzen verursachen. Neben Schmerzen und Bewegungseinschränkungen können auch Schwellungen auftreten.
Ursachen von Handschmerzen
Eine ständige, nicht ergonomische Belastung der Hand- und Fingergelenke führt schnell zu Überlastungssyndromen zunächst in den Weichteilen und dann im Gelenkbereich in Form von Arthrose. Rhizarthrose ist neben RIP-Verschleiß eine der häufigsten degenerativen Erkrankungen der Hände. Auch Karpaltunnelsyndrom, Sehnenscheidenentzündung und Sehnenscheidenentzündung sind Folge mechanischer Überbeanspruchung. Bei der Rhizarthrose spielt eine erbliche Veranlagung eine Rolle und wahrscheinlich auch ein hormonelles Ungleichgewicht.
Frauen sind häufiger davon betroffen als Männer, und obwohl das durchschnittliche Symptomalter im sechsten Lebensjahrzehnt liegt, beginnen viele Physiotherapeuten viel früher mit der Behandlung. Schmerzen in den Tenarballen nach langer Arbeit vergehen in einer Nacht. Das Spülen mit warmem Wasser und Weichteilzug lindern bei alleiniger Anwendung die Symptome und erleichtert die Unterdrückung des aufkommenden Problems.
Erst wenn Erholungsphasen und Selbsttherapie keine nachhaltige Wirkung mehr zeigen und der Schmerz vom Wimmern in ein lähmendes Stechen übergeht, wenn es schwerfällt, einen vollen Teller mit einer Hand zu tragen oder den Hausschlüssel im Schloss zu drehen, muss sich der Therapeut mit dem Thema „Behinderungsbekämpfung“ auseinandersetzen.
Über- oder Fehlbelastungen sowie Vorerkrankungen können zu Erkrankungen des Handgelenks führen. Die Beweglichkeit der Gelenke geht verloren, schmerzhafte Entzündungen und stressbedingte Schmerzen treten immer wieder auf. In der Physiotherapie kommen manuelle Therapieverfahren zum Einsatz.
Physiotherapie bei Handschmerzen
Neben der Körperhaltung analysiert jeder Therapeut während der Behandlung auch die Stellung der Hände und Finger und korrigiert sie gegebenenfalls. Kompression des Knorpels und Verstauchung der Bänder der Fingergelenke unter nicht ergonomischen Bedingungen werden oft unterschätzt. Axiale und koaxiale Zug- und Scherkräfte mögen zunächst nicht als unangenehm oder gefährlich empfunden werden, aber der Stressaufbau über die Jahre fordert oft seinen Tribut.
Das bei Frauen oft hypermobile Handgelenk sollte nicht durch starre Immobilität stabilisiert werden, sondern dem Bewegungsrhythmus entspannt folgen, vergleichbar mit der oben beschriebenen Streichbewegung. Andernfalls verursacht die Unterarm-Faszien-Hypertension rezidivierende Handwurzelblockaden. Der Ablauf von Funktionsketten, wie die Kombination von Dorsalflexion, Ulnarabduktion und Pronation mit Palmarflexion, Radialabduktion und Supination entspricht der Biomechanik des Handgelenks.
Die resultierenden Hüftschmerzen können sehr unterschiedlich sein und die vielfältigsten Ursachen haben. Sie erscheinen an den Seiten, tiefer in den Oberschenkeln oder im Gesäß. Die Schmerzen können auch in die Beine ausstrahlen.
Wie äußern sich Hüftschmerzen?
Bei anhaltenden äußeren Schmerzen kommt beispielsweise eine Schleimbeutelentzündung infrage. Sie entsteht durch übermäßige Belastung durch anstrengende Tätigkeiten oder andere Erkrankungen wie Rheuma oder Arthrose. Auch spielt es eine Rolle, ob nur eine oder beide Seiten des Oberschenkels betroffen sind. Einseitige Schmerzen werden oft durch Verletzungen oder Bandscheibenprobleme verursacht, während bilaterale Schmerzen auch durch Gicht oder Blutgefäßerkrankungen verursacht werden können.
Treten im Liegen Beschwerden im Hüftbereich auf, kann dies auch auf bereits erwähnte Erkrankungen wie Gicht oder Rheuma hinweisen. Im Liegen gibt es jedoch andere Ursachen, da der Körper in dieser entspannten Position weniger belastet wird. Dazu gehören Infektionen und Entzündungen des Hüftgelenks oder Überlastung der Nervenstämme.
Die Schmerzlinderung steht in der Physiotherapie im Vordergrund. Je nach Ursache und Stadium der Beschwerden können Medikamente und Bewegungstherapie sehr erfolgreich sein. So können die Betroffenen beispielsweise mit regelmäßiger Krankengymnastik oder Wärmetherapie Schmerzen lindern und ihr Hüftgelenk stärken, damit die Beschwerden in Zukunft nicht mehr auftreten. Muskeln und Sehnen werden gestärkt und die Betroffenen können einen aktiveren Lebensstil führen. Auch das Erlernen und Durchführen gezielter Dehnübungen oder Faszienübungen ist sehr hilfreich.
Hüftschmerzen können viele Ursachen haben. Abgenutzter Gelenkknorpel, Impingement, Arthrose, eingeklemmte Strukturen, Entzündung, Überlastung, Muskelschwäche, Verschiebung der Beine, Schleimbeutelentzündung und andere Erkrankungen schränken das Gelenk bei jedem Schritt schmerzhaft ein. Verschiedene physiotherapeutische Maßnahmen lindern die Symptome, jedoch ist es wichtig, an der Ursache anzusetzen, um einen langfristigen Erfolg zu erzielen.
Physiotherapie bei Hüftschmerzen
Die Physiotherapie bei Hüftschmerzen zielt in erster Linie darauf ab, dem Patienten zu helfen, Schmerzen im Hüftgelenk auf konservativem Wege durch eine Therapie zu beseitigen oder eine schnellstmögliche und bestmögliche Rehabilitation nach einer vorangegangenen Operation zu gewährleisten.
Welche Therapieform am besten geeignet ist, hängt von vielen Faktoren ab. Sie beinhalten normalerweise die Ursache der Hüftschmerzen. Das können angeborene Veränderungen im Hüftgelenk, Stoffwechselerkrankungen, altersbedingte Verschleißerscheinungen, Entzündungen wie Schleimbeutelentzündungen im Hüftgelenk, rheumatische Erkrankungen, Unfälle oder Wirbelsäulenprobleme sein. Anamnese und Untersuchungsergebnisse (Ultraschall, Röntgen, MRT etc.) des Patienten stellen einen individuell auf den Patienten abgestimmten Behandlungsplan dar, damit er schnell wieder schmerzfrei wird und den Alltag problemlos meistern kann.
Selbstverständlich sind die Mitarbeit und Disziplin des Betroffenen für eine erfolgreiche physiotherapeutische Behandlung unerlässlich. Die wichtigsten Inhalte der physiotherapeutischen Behandlung von Schmerzen im Hüftgelenk sind:
- Manuelle Therapie
- Kräftigung, Dehnung und Lockerung
- Selbsthilfe im Alltag
Die Arthrose des Hüftgelenks (Coxarthrose) ist eine der häufigsten Ursachen für Schmerzen im Hüftgelenk. Sie ist oft altersbedingt und tritt erst im Alter auf. Aber auch bei jungen Menschen ist ein Verschleiß möglich.
Bei Schmerzen, die durch eine einmalige oder vorübergehende Über- oder Fehlbelastung entstehen, reicht es oft aus, sich einige Tage auszuruhen. Bei Beschwerden die ständig auftaucht, ist es wünschenswert, der Ursache auf den Grund zu gehen. Der Besuch eines Physiotherapeuten kann helfen, abnormale Bewegungsmuster zu erkennen und mit dem Patienten zusammenzuarbeiten, um sie zu korrigieren, bevor sie chronisch werden.
Bei entzündlichen Prozessen wie Schleimbeutelentzündungen wird oft eine Kombination aus Ruhigstellung des betroffenen Gelenks, medikamentöser Schmerztherapie und Physiotherapie empfohlen. Letztere zielen darauf ab, die Beweglichkeit des betroffenen Gelenks wiederherzustellen und das Wiederauftreten von Entzündungen zu verhindern. Dies kann helfen, die Muskeln zu stärken und falsche Bewegungen zu stoppen. Eine andere Behandlung für Schleimbeutelentzündung ist die Stoßwellentherapie. Kommt es dennoch immer wieder zu Entzündungen, ist die chirurgische Entfernung des Schleimbeutels oft die einzige Lösung.
Ist die Ursache der Beschwerden ein Verschleiß am Hüftgelenk und die Arthrose bereits fortgeschritten, kann eine Physiotherapie helfen, den Verlauf zu verbessern. Zunächst einmal gilt es, durch eine Schonhaltung Fehlverspannungen zu vermeiden, die Muskulatur zu stärken und die Beweglichkeit zu steigern.
Das Impingement-Syndrom beschreibt eine schmerzhafte eingeklemmte Sehne oder einen Muskel in einem Gelenk. Dies führt mitunter zu schmerzhaften Bewegungseinschränkungen. Das Impingement-Syndrom betrifft am häufigsten das Schultergelenk, gefolgt vom Hüftgelenk. Es wird mit Schmerzmitteln, Physiotherapie und Operationen behandelt.
Das Impingement-Syndrom beschreibt ein schmerzhaftes Einklemmen der Sehnen oder Teile der Gelenkkapsel (Weichteile) im Gelenkspalt. Dadurch gleiten die Sehnen nicht mehr frei im Gelenkspalt. In den meisten Fällen führt dies zu degenerativen Veränderungen, die mit einer eingeschränkten Beweglichkeit der Gelenke einhergehen.
Das Impingement-Syndrom manifestiert sich meist im Schultergelenk. Sie betrifft etwa zehn Prozent der deutschen Bevölkerung (Männer und Frauen um das 50. Lebensjahr etwa gleich häufig). Häufig tritt ein Impingement-Syndrom im Hüftgelenk auf. Weniger häufig leiden Patienten unter einem Knöchel-Impingement-Syndrom.
Unterschiedliche Formen des Syndroms
Das Schulter-Impingement-Syndrom kann in zwei Formen unterteilt werden, je nachdem, welche Strukturen komprimiert werden:
Das primäre Impingement-Syndrom beruht auf Veränderungen knöcherner Strukturen wie einem Knochensporn oder einem zu stark abfallenden Knochendach.
Das sekundäre Impingement-Syndrom ohne Auslass tritt als Folge einer anderen Krankheit oder Verletzung auf, die den Gelenkspalt verengt. Dazu gehören zum Beispiel Schleimbeutelentzündungen (Bursitis) und Schäden an Sehnen oder Muskeln.
Impingement-Patienten leiden meist lange unter starken Schmerzen bei vielen Bewegungen. Ist die Ursache gefunden, kann schnell geholfen werden. In 45-61 % der Fälle ist es die häufigste Ursache für Schulterschmerzen. Menschen mit Jobs, die viel Schulter- oder Überkopfarbeit erfordern, haben ein höheres Risiko, ein Impingement zu entwickeln. Auch Überkopfsportler wie Volleyballspieler sind eher betroffen. Frauen und Männer sind etwa gleich häufig betroffen.
Schmerzen treten meist im Schulterbereich auf, die bis in die Hand ausstrahlen können. Der Schmerz wird durch Anstrengung und Arbeit über dem Kopf verschlimmert. Je nach Körperregion, in der das Syndrom auftritt, variieren die Symptome. Das Schulter-Impingement-Syndrom ist gekennzeichnet durch akute Schmerzen, die zunächst nicht empfunden werden, sich aber im Laufe der Zeit verschlimmern, insbesondere wenn das Gelenk belastet wird. Besonders starke Schmerzen werden durch das Anheben des Arms über den Kopf verursacht. Auch nachts sind die Schmerzen bei vielen Patienten so stark, dass sie auf der betroffenen Schulter nicht mehr schlafen können, was die Schlafqualität erheblich beeinträchtigt.
Charakteristisch für das Impingement-Syndrom ist, dass die Beweglichkeit in einem bestimmten Bereich schmerzhaft ist, dies wird auch als „Schmerzbogen“ bezeichnet. Der Betroffene hebt die Arme seitlich nach oben und spürt den Hauptschmerz im Bewegungsbogen zwischen 60° und 120°. Danach lässt der Schmerz nach oder verschwindet ganz.
Möglichkeiten der physiotherapeutischen Behandlung
Grundsätzlich besteht die Möglichkeit sowohl einer konservativen als auch einer operativen Therapie. Schmerzmittel, entzündungshemmende Medikamente oder Injektionen werden verwendet, um die Symptome zu lindern. Die Ursache des Impingement-Syndroms wird effektiver mit physiotherapeutischen Methoden behandelt. Zusätzlich kommen entzündungshemmende und schmerzstillende Maßnahmen zum Einsatz.
Die physikalische Therapie des Impingement-Syndroms zielt auf die durch dieses Syndrom verursachten Probleme ab und zu lindern, insbesondere Schmerzen und Verengungen der Sehnen und Gewebe. Gezielte Übungen sorgen dafür, dass der Oberarmkopf Sehnen, Gewebe und Bänder unterhalb des Schulterdachs nicht mehr einklemmt und mehr Freiraum entsteht. Der Aufbau gewisser Muskelgruppen im Schultergelenk sorgt für bessere Kontrolle und mehr Stabilität. Auch die Stoßwellentherapie oder Kryotherapie können eventuelle Therapieansätze im Rahmen der physikalischen Therapie des Schulter-Impingement-Syndroms sein. Welche Behandlungsform die Betroffenen wählen, ist individuell und wird in der Regel vom Physiotherapeuten und Arzt in Absprache mit dem Patienten entschieden.
Wie bereits erwähnt, ist das physiotherapeutische Ziel der Behandlung in erster Linie die Beherrschung von Schmerzen und Bewegungseinschränkungen sowie der Muskelaufbau (insbesondere der Rotatorenmanschette). Das Hauptproblem beim Impingement-Syndrom der Schulter ist, dass der Abstand zwischen Schulterdach und Oberarmkopf zu klein ist, was zu Quetschungen und Beschädigungen der dazwischen liegenden Strukturen führt. Die sogenannte Rotatorenmanschette des Schultergelenks umfasst 4 Hauptmuskeln, die die Schulter im Schultergelenk fixieren. Daher ist es für eine erfolgreiche Behandlung wichtig, die Muskelgruppen zu trainieren, die den Oberarmkopf nach unten ziehen, um den Raum unter dem Schulterdach zu vergrößern. Dazu gibt der Physiotherapeut dem Betroffenen entsprechende Übungen an die Hand, die bei regelmäßiger Durchführung zu einer Verbesserung der Beschwerden führen.
Außerdem ist es bedeutend, die Schulterführung zu trainieren, da diese beim Impingement-Syndrom häufig beeinträchtigt ist. Dafür sind vor allem der Humerus und das Schlüsselbein verantwortlich. Bei einer Schulterverletzung wird das Schlüsselbein mehr verschoben als normalerweise nötig.
Kniebeschwerden äußern sich je nach Ursache durch ziehende, drückende oder stechende Schmerzen, entzündliche Schwellungen, Hitze, Rötungen und Bewegungseinschränkungen.
Weg zum schmerzfreien Knie mit Physiotherapie
Die Physiotherapie kann Betroffene auf dem Weg zum schmerzfreien Knie durch gezielte Eingriffe unterstützen: Krankengymnastik, Chiropraktik, manuelle Lymphdrainage, Fango und natürlich Eigenübungen. Wenn die Knie schmerzen, gibt es noch keinen Grund, in Panik zu geraten oder es zu ignorieren. Betroffene sollten dies als Warnzeichen nehmen und einen Orthopäden konsultieren, um im Einzelfall die genauen Ursachen abzuklären und sich gegebenenfalls physiotherapeutisch behandeln zu lassen. Gezielte physiotherapeutische Übungen können den Leidenden große Erleichterung bringen.
Welche Struktur verursacht Schmerzen? Diese Frage ist schwer zu beantworten und erfordert in der Regel eine gründliche Beurteilung durch einen Orthopäden oder Physiotherapeuten. Mögliche Erklärungen sind:
- Die Patella ist aufgrund der falschen Beinachse in der falschen Position. Es kommt zu Reibung oder Quetschungen.
- Die Betroffenen belasten das Gelenk zu stark (durch übermäßigen Sport oder ungewohnte Arbeit). Dies führt zu Entzündungen, die lange anhalten können, wenn sie nicht richtig behandelt werden.
- Anspannung, Schwäche oder Ungleichgewicht in der Oberschenkelmuskulatur können dazu führen, dass sich das Knie auf eine Weise bewegt, an die der Körper nicht gewöhnt ist.
- Die Nut, die ihre Kniescheibe führt, ist anatomisch zu flach.
Die Bewegungstherapie (Physiotherapie) ist nahezu die wichtigste konservative Strategie, um die Gesundheit eines erkrankten Gelenks langfristig wiederherzustellen. Bleibt es über einen längeren Zeitraum inaktiv, verkümmern die dafür verantwortlichen Muskeln, wird die Blutversorgung des Gelenks reduziert. Außerdem wird oder bleibt es instabil, Schwellungen und Schmerzen lassen nicht nach. Arthrose zum Beispiel kann sich verschlimmern.
Übungen werden individuell zusammengestellt und so gestaltet, dass das Gelenk möglichst dosiert belastet und vor allem im richtigen Maß bewegt wird. Mit angeschlossenen Trainingsgeräten lassen sich unterschiedliche Belastungsgrade erreichen.
Gelenke, die z. B. durch Verkürzung von Sehnen, Muskeln oder Kapselgewebe zwangsweise in ihrer Beweglichkeit eingeschränkt werden (Kontraktur), können sich passiv manuell oder mechanisch bewegen und flexibler werden (Mobilisation). Dann kann die Behandlung in die Praxis übergehen. Lässt sich die Kontraktur jedoch mit physikalischer Therapie nicht mehr korrigieren oder ist sie knöchern, muss sie operativ behoben werden.
Bei Physiotherapeuten geht der aktiven Bewegungstherapie häufig eine Massage voraus, um zunächst Muskelverspannungen zu lösen. Anschließend wird die Muskulatur gedehnt und schließlich in Übungssequenzen aktiv angespannt und gekräftigt. Darüber hinaus erhalten die Betroffenen Informationen und praktische Anleitungen zum sicheren Umgang mit dem Knie im Alltag. Physiotherapie im weitesten Sinne umfasst auch manuelle Therapie oder Chiropraktik.
Verschiedene Behandlungs- und Therapieansätze
Die Physiotherapie kennt viele verschiedene Behandlungs- und Therapieansätze. Neben der klassischen Physiotherapie kann der Therapeut mithilfe manueller Anwendungen Schmerzen lindern. Es gibt auch physikalische Therapieverfahren wie die Elektrotherapie. Hier einige Anwendungen der Physiotherapie im Überblick:
- Physiotherapie, d. h. B. Mobilitätsübungen
- Physiotherapie, d. h. Iontophorese, Ultraschalltherapie
- Anwendungen, wie z. B. Massagen und Lymphdrainage
Einzelne Verfahren und Maßnahmen können miteinander kombiniert werden. Idealerweise werden operative und konservative Maßnahmen mit Physiotherapie kombiniert. Beispielsweise sollte der Behandlungsplan die Aktivitätsphasen während einer sporttherapeutischen Behandlung berücksichtigen. Eine gezielte Vorbereitung vor der Operation hilft, die Operation besser zu überstehen.
Was sind typische Migräne-Kopfschmerzen?
Typische Migräne-Kopfschmerzen sind pochende Kopfschmerzen, die in Attacken auftreten, normalerweise nur eine Seite des Kopfes und hauptsächlich Augen, Stirn und Schläfen betreffen und durch Bewegung verschlimmert werden. Zu den Schmerzen kommen Symptome wie Appetitlosigkeit, Übelkeit, Licht- oder Lärmempfindlichkeit hinzu. Manchmal geht dem Schmerz eine sogenannte Aura voraus, bei der Symptome wie verschwommenes Sehen einen nachfolgenden Kopfschmerz ankündigen.
Um Attacken schnell zu stoppen oder zu vermeiden, ist es wichtig, frühzeitig die richtigen Medikamente in der korrekten Dosierung einzunehmen und die notwendige physiotherapeutische Behandlung durchzuführen. Daher sollten Migränepatienten vor der Behandlung den Rat eines Arztes einholen. Bei häufigen Attacken ist auch eine vorbeugende Behandlung möglich.
Migräne ist eine häufige Erkrankung, bei der etwa sieben Prozent der Männer und 13 Prozent der Frauen Migräneanfälle erleiden. Migräneattacken treten am häufigsten im Alter zwischen 35 und 45 Jahren auf. In diesem Alter sind etwa dreimal mehr Frauen betroffen als Männer. Jede fünfte Frau leidet irgendwann in ihrem Leben unter Migräne. Auch Kinder im schulpflichtigen Alter können unter Migräne leiden, typisch ist jedoch das erste Auftreten nach der Pubertät. Migräne tritt familiär gehäuft auf. Grundlage ist eine genetische Veranlagung zur Migräne, die bei einigen Formen mittlerweile auch nachgewiesen ist.
Welche Arten von Migräne gibt es?
Es gibt viele bekannte Arten von Migräne. Die häufigsten Kopfschmerzattacken treten ohne Aura auf. Diese Art von Migräne tritt in etwa 80 Prozent der Fälle auf. Einer Migräne mit Kopfschmerzaura gehen bestimmte Symptome voraus. So können beispielsweise Kribbeln, Sehstörungen, Sprachstörungen, Schwindel oder selten sogar Lähmungen auftreten. Bei bestimmten Formen der Migräne sind auch andere Symptome möglich.
Migräne tritt meist episodisch mit einzelnen Kopfschmerzattacken und einem deutlichen Überwiegen von kopfschmerzfreien Tagen auf. Wenn die Attacken häufiger werden und die Tage mit Kopfschmerzen schließlich häufiger werden als Tage ohne, sprechen Ärzte von chronischer Migräne. Die Forschung zeigt, dass Physiotherapie die Häufigkeit, Dauer und Intensität von Migräneattacken minimieren kann. Physiotherapie sollte jedoch über einen längeren Zeitraum durchgeführt werden, idealerweise während der asymptomatischen Phase und nicht während eines Anfalls.
Physiotherapeutische Behandlung von Migräne
Die Behandlung wird individuell für den Patienten ausgewählt. Je nach Symptomen, Begleiterkrankungen, Art und Ursache der Migräne bieten sich unterschiedliche Interventionen an. In allen Fällen spielen jedoch Ratschläge zu ausreichender Bewegung, Entspannungstechniken und einer gesunden Lebensweise eine wichtige Rolle.
Sogenannte „multimodale Therapieansätze umfassen Bewegung, Ernährungsberatung, Verhaltenstherapie, Entspannungstechniken oder Biofeedback-Therapie. Neben der medikamentösen Therapie können auch alternative Therapien wie Kräuter oder Duftstoffe Linderung verschaffen.
Sowohl bei der Osteopathie als auch bei der Physiotherapie wird beim ersten Termin eine ausführliche Anamnese erhoben. Untersucht werden der Bewegungsapparat (Muskeln, Knochen, Gesicht), die viszerale Abteilung (Organabteilung) und die craniosacrale Abteilung (Flüssigkeiten – neurologische Verbindungen). Zu achten ist auf Anomalien in einzelnen Bereichen sowie auf die Zusammenhänge zwischen Anomalien. In der Therapie spricht man dann von aufsteigenden oder absteigenden Ketten, die daraus resultieren können und somit zu den Migräneauslösern gehören.
So tritt beispielsweise Muskelspannung der Wirbelsäule bei vielen Migränepatienten auf. Spannungszustände können nicht nur die Durchblutung der Muskulatur reduzieren, sondern auch die Beweglichkeit im Bereich der oberen Halswirbelsäule am Übergang zu den Kopfgelenken sowie der gesamten Brustwirbelsäule einschränken.
Durch einen hohen Muskeltonus (Muskelspannung) nimmt die Durchblutung der kleinen Blutgefäße der Muskulatur ab, was sich negativ auf die Aufnahme von Nährstoffen und die Ausscheidung von Abfallprodukten auswirkt, und der Muskeltonus steigt weiter an. Dies führt zu schmerzhaften Myogelosen (Spannungsknoten).
Rückenschmerzen gelten mittlerweile als Volkskrankheit Nummer eins in Deutschland. Wer kennt das nicht: ein stechender Schmerz oder ein Steifheitsgefühl im Rücken? Rückenbeschwerden bedeuten für viele Menschen spürbare Einschränkungen in Alltag, Freizeit und Beruf und beeinträchtigen damit unsere Lebensqualität erheblich.
Bei akuten Rückenschmerzen kann Physiotherapie helfen, diese zu lindern und die ursprüngliche Beweglichkeit und Stabilität wieder herzustellen. Physiotherapie kann Betroffenen helfen, das Risiko einer Rückkehr von Rückenschmerzen zu verringern. Physiotherapeuten wenden ein breites Spektrum an Therapien und Techniken an, um Leidenden bei der Behandlung akuter Rückenschmerzen zu helfen oder sie bei der Vorbeugung von Rückenschmerzen zu unterstützen.
Verschiedene Arten der Rückenschmerzen
Rückenschmerzen können sowohl plötzliche als auch anhaltende Schmerzen in verschiedenen Bereichen des Rückens sein. Rückenschmerzen stellen in Deutschland nach Atemwegsinfekten den häufigsten Grund für einen Arztbesuch dar. Hauptursachen sind laut wissenschaftlichen Studien Faktoren wie: Stress, Bewegungsmangel, Angst, Arbeitsunzufriedenheit, Depression oder ungünstige Arbeitshaltungen. Andere Ursachen im Zusammenhang mit der Krankheit sind:
- Verletzungen wie Schleudertrauma oder Wirbelbrüche
- Skeletterkrankungen wie Skoliose, Osteoporose
- Gleitverschleiß der Wirbelsäule: Verschleiß der Wirbelsäule
- Entzündungen wie Rheuma
- Bandscheibenvorfall
- Verengung von Nervenkanälen
- Verletzungen wie Schleudertrauma oder Knochenbrüche
Die Physiotherapie ist ein wichtiger Baustein im Konzept einer effektiven Behandlung. Physiotherapie wird oft mit Schmerztherapie, Psychotherapie oder Ernährungs- und Stressreduktionstraining kombiniert. Die Funktionsweise des Körpers ist sehr komplex, daher gilt: Je mehr Einflussfaktoren durch eine interdisziplinäre Therapie eliminiert werden können, desto größer sind die Erfolgsaussichten und eine dauerhafte Schmerzlinderung.
Regelmäßige körperliche Aktivität ist wichtig, um Rückenschmerzen vorzubeugen. Wer ein- bis zweimal pro Woche Sport treibt, stärkt die Rückenmuskulatur und bietet weniger Angriffspunkte für Schmerzen. Individuelle körperliche und psychische Bedürfnisse müssen ebenso berücksichtigt werden wie die richtige Dosierung von Bewegungsprogrammen. Besonders empfehlenswert sind Ausdauersportarten wie Schwimmen, Walken oder spezielle Rückengymnastik, die sich gut in den Alltag integrieren lassen.
Darüber hinaus kann Physiotherapie eingesetzt werden, um ein gesundes Bewegungsverhalten zu trainieren und Stress zu bewältigen. Dazu gehören die Reduzierung von Risikofaktoren für Rückenschmerzen, die Sensibilisierung und die Optimierung von täglichen Körperhaltungen wie Sitzen, Heben, Tragen, Schlafen und Umgang mit Stress und Schmerzen.
Übungen geben Rückenschmerzen
Die meisten Rückenprobleme lassen sich oft durch physikalische Therapie in Kombination mit medikamentöser Unterstützung beheben. Betroffene sollten so schnell wie möglich ihre täglichen Aktivitäten wieder aufnehmen und mit einer Physiotherapie als Bewegungstherapie beginnen.
In der Physiotherapie lernen Patienten mit Rückenschmerzen verschiedene Übungen kennen, die ihre Muskulatur dauerhaft stärken und Haltungs- und Bewegungsstörungen entgegenwirken können. Verschiedene Methoden wie Atem- und Bewegungskoordinationsübungen, Haltungs-, Gang- und Gleichgewichtstraining, Ausdauer- und Schnelligkeitsübungen dienen dazu, bestehende Funktionseinbußen positiv zu beeinflussen oder sogar zu beseitigen.
In der sogenannten Rückenschule trainieren Patienten einen gewissen Bewegungsablauf, den sie häufig im Alltag und Beruf ausführen müssen (z. B. Gewichtheben, das den Rücken entlastet). Dies dient der dauerhaften Korrektur bestehender Haltungs- und Bewegungsstörungen.
Wärme wird von vielen Patienten mit Rückenschmerzen als angenehm empfunden. Es wirkt entspannend auf die Muskulatur und fördert die Durchblutung. Auch warme, möglichst winddichte Kleidung, wie ein zusätzliches Tanktop oder ein dicker Pullover, können den Rücken warm halten.
Impingement oder Rotatorenmanschettenriss sind zwei Erscheinungsformen von Schulterschmerzen und gehören zu den häufigsten Beschwerden des Bewegungsapparates in Deutschland. Diese Schmerzen können vom Patienten oft nicht eindeutig identifiziert werden.
Bei einer Verletzung der Rotatorenmanschette können Bewegungen in der Schulter Schmerzen bis hin zum vollständigen Funktionsverlust verursachen. Dann kann es schon bei kleinen täglichen Bewegungen (BH aufknöpfen, Wäsche aufhängen, Haare kämmen, Putzen…) zu starken Schmerzen kommen oder die Betroffenen können ihren Arm nicht mehr bewegen.
Einerseits kann eine solche Verletzung durch eine schwere Verletzung (Sturz auf den Arm) verursacht werden, andererseits kann der Muskel der Rotatorenmanschette (der Muskel, der um das Schultergelenk sitzt und es stabilisiert) zurückgehen (sich zurückbilden). Hier treten allmählich Schmerzsymptome auf. Liegen jedoch mehrere Symptome vor, wird die Diagnose schnell unklar.
Wenn Schulterschmerzen durch körperliche Arbeit oder sitzende Tätigkeit verursacht werden, kann das Problem das Gleiche sein. Hier können Bewegungstherapie, manuelle Therapie, funktionelles Training sowie Verhaltensaufklärung im Alltag helfen.

Verfahren der Physiotherapeuten
Bevor die Betroffenen einen Physiotherapeuten aufsuchen, müssen sie einen Arzt konsultieren. Mittels bildgebender Verfahren ist diese Person in der Lage, Verletzungen zu erkennen und gegebenenfalls ein Rezept für Bewegungstherapie oder manuelle Therapie auszustellen. Wer starke Schulterschmerzen hat, sollte nicht lange warten und nicht erwarten, dass die Schmerzen von selbst verschwinden. Die Betroffenen sollten einen Termin mit ihrem Arzt oder Physiotherapeuten vereinbaren, insbesondere wenn sie langfristige Schulterprobleme haben.
Oft müssen alle konservativen Therapiemöglichkeiten ausgeschöpft werden, bevor eine Operation in Erwägung gezogen wird. Mithilfe der Physiotherapie gelingt es oft, den Zustand bis zur vollständigen Schmerzlinderung bei Schulterschmerzen zu verbessern, zusätzliche Therapien, wie Krankengymnastik mit Wärme und Massage, tragen zum Besserungsprozess bei.
Mit Krankengymnastik kann dieses Gleiten verbessert, die Muskulatur gestärkt und der Kopf wieder besser in der Augenhöhle zentriert werden. Außerdem können mithilfe von Physiotherapie und Bewegungstherapie Muskelverspannungen beseitigt werden, die ebenfalls zu Schulterschmerzen und Bewegungseinschränkungen führen können. In vielen Fällen können sich die Symptome ohne Operation verbessern.
Das Schultertraining ist nicht nur bei Beschwerden sinnvoll, sondern auch als vorbeugende Maßnahme zum Trainieren der stets vernachlässigten Außenrotatoren der Schulter. Sie spielen eine wichtige Rolle für eine gesunde und elastische Schulter. Außenrotatoren sind schwach und müssen gestärkt werden, um Verletzungen und Irritationen zu vermeiden.
Sehnen und Sehnenscheiden beispielsweise in der Hand können durch sich wiederholende Bewegungen oder Belastungen an den Fingern und am Handgelenk so beansprucht werden, dass sie sich beispielsweise beim Tippen am Computer oder Smartphone entzünden. Sie können auch anschwellen und die Finger weniger beweglich machen. Ähnliches kann dem Sprunggelenk passieren, wenn es überlastet wird, zum Beispiel durch langes Gehen ohne vorherige Vorbereitung.
Eine konservative Behandlung mit Ruhigstellung, Schmerzmitteln und Physiotherapie reicht oft aus, um die Sehnenscheidenentzündung wieder zum Verschwinden zu bringen. Wenn die Arbeit eine Sehnenscheidenentzündung verursacht hat, können auch Anpassungen am Arbeitsplatz wie eine ergonomische Computermaus sinnvoll sein. Wenn sich die Betroffenen fragen, ob Anpassungen hilfreich sein könnten, können sie sich beispielsweise von einer Ergotherapeutin oder einem Ergotherapeuten beraten lassen.

Wie erkenne ich eine Sehnenscheidenentzündung
Eine Sehnenscheidenentzündung ist leicht zu erkennen. Wer einen stechenden oder ziehenden Schmerz in den Gelenken verspürt, kann unter einer solchen Entzündung leiden. Handelt es sich bereits um eine vernachlässigte oder chronische Erkrankung, treten Schmerzen nicht nur bei Bewegung, sondern auch in Ruhe auf. Andere Symptome können Rötung, Schwellung oder Reibungsgeräusche sein, wenn sich das Gelenk bewegt.
In den meisten Fällen entsteht eine Sehnenentzündung, wenn Bewegungen über einen längeren Zeitraum falsch wiederholt werden oder wenn die Gelenke plötzlich stark belastet werden. In beiden Fällen gibt es Spannungen, die schmerzhaft werden können. Wer beispielsweise bei einem Umzug mitgeholfen hat und am nächsten Tag ein Zucken im Handgelenk verspürt, kann eine Sehnenscheidenentzündung haben. Auch das lange Spielen eines Musikinstruments oder eine Sportart wie Tennis können zu einer Übererregung führen, die sich in Schmerzen verwandeln kann. Das andere Extrem sind schwächelnde Sehnen und Muskeln, die nicht oft genug oder einseitig trainieren.
Meistens bewegen wir unsere Hände und Finger, wenn wir am Computer arbeiten oder ein Mobiltelefon benutzen. Ermüdete Muskeln werden anfällig für Sehnenscheidenentzündungen und ihre Kraft und Beweglichkeit nehmen ab, besonders mit zunehmendem Alter. Ist der Arbeitsplatz zudem nicht ergonomisch gestaltet, können die Sehnenscheiden falsch belastet werden, was wiederum zu chronischen Entzündungen führen kann.
Optimale Behandlung einer Sehnenentzündung
Die optimale Behandlung einer Sehnenentzündung der Hände und anderer Körperteile hängt davon ab, wie weit fortgeschritten die Erkrankung ist. Im akuten Stadium der Entzündung kann es oft sinnvoll sein, repetitive Bewegungsabläufe zu vermeiden und das betroffene Gelenk ruhigzustellen. Darüber hinaus kann die Physiotherapie durch gezielte Dehnübungen, myofasziale Entspannungstechniken, Massagen und Kinesio-Taping zur Schmerzlinderung beitragen. Wenn die Betroffenen unter einer Sehnenscheidenentzündung an Ellbogen, Unterarm, Handgelenk oder Sprunggelenk leiden, sollten sie direkt einen Termin mit einem Therapeuten vereinbaren.
Die Physiotherapie gilt als wahrhaft universell unter den Behandlungskonzepten, da sie in nahezu allen Bereichen der Medizin alternativ oder ergänzend eingesetzt werden kann. Dies macht es zu einem vielseitigen und umfassenden Behandlungskonzept für ein breites Anwendungsspektrum.
Als Tinnitus bezeichnet man das gelegentliche oder anhaltende Klingeln in den Ohren, das nur von der betroffenen Person und nicht von Außenstehenden wahrgenommen wird. Die Geräusche können sehr unterschiedlich klingen: Während manche Patienten ein eindringliches Summen oder ein dumpfes Zischen spüren, hören andere ein durchdringendes Pfeifen oder Klingeln. Viele Betroffene klagen zudem über Symptome wie Erbrechen, Übelkeit oder Schwindel.
Dumpfes Summen oder hohes Pfeifen, für viele Betroffene ist das plötzliche und teilweise lang anhaltende Klingeln in den Ohren („Tinnitus“) eine schwere Belastung, die die Lebensqualität erheblich einschränkt. Es gibt sehr unterschiedliche Formen von Tinnitus in den Ohren, die für Außenstehende nicht wahrnehmbar sind. Ohne eine lokalisierte Geräuschquelle ist die Behandlung jedoch schwierig. Darüber hinaus kann das Geräusch vielfältige Ursachen haben.

Mögliche Ursachen für Ohrgeräusche
Plötzliches Klingeln im Ohr kann viele Ursachen haben und zum Beispiel durch Lärmbelastung entstehen. Andere mögliche Auslöser sind bestimmte Ohrenerkrankungen. Typische Beispiele hierfür sind Infektionen des Innen- und Mittelohrs, Lärm- oder Stoßtraumata und Durchblutungsstörungen im Innenohr oder Morbus Meniere.
Darüber hinaus kann Tinnitus auch eine Begleiterscheinung von Stoffwechsel- oder Herz-Kreislauf-Erkrankungen, Erkrankungen des zentralen Nervensystems (wie Multiple Sklerose) oder hormonellen Ungleichgewichten sein. Es ist aber auch möglich, dass die Beschwerden mit Funktionsstörungen der Halswirbelsäule (zum Beispiel durch ein Schleudertrauma) oder Erkrankungen des Kiefergelenks zusammenhängen. Lässt sich für Tinnitus keine eindeutige Ursache feststellen, sprechen Mediziner vom sogenannten „idiopathischen Tinnitus“.
Je nach Verordnung des Arztes wendet ein Physiotherapeut manuelle Therapie oder Bewegungstherapie an, um Tinnitus zu behandeln. Auch ein gezieltes Haltungstraining, das geschwächte oder verspannte Muskeln dehnt und kräftigt, kann gegen Tinnitus wirksam sein. Wärme kann auch angewendet werden, um die Muskeln weiter zu entspannen.
Wie Physiotherapeuten Patienten helfen
Physiotherapeuten können Patienten effektiv helfen, insbesondere wenn der Tinnitus mit Problemen in der Halswirbelsäule zusammenhängt. Eine Besserung der Halswirbelsäulenbeschwerden kann sich oft auch positiv auf den Tinnitus auswirken. Bei der Auswahl eines Physiotherapeuten für die Behandlung von zervikalem Tinnitus sollte jedoch darauf geachtet werden, dass der Physiotherapeut in manueller Therapie ausgebildet ist. Zur manuellen Therapie gehören zum Beispiel Chirotherapie und Osteopathie. Oft kann der behandelnde Hals-Nasen-Ohren-Arzt einen geeigneten Physiotherapeuten empfehlen.
Viele Physiotherapeuten, die Patienten mit zervikalem Tinnitus behandeln, wenden mehr als nur die „klassische“ Bewegungstherapie an. Viele Physiotherapeuten haben sich inzwischen auch mit Therapien wie Osteopathie und Kinesiologie beschäftigt und diese in ihr Spektrum aufgenommen. Die Planung der Physiotherapie bei Tinnitus unter Berücksichtigung der verschiedenen Elemente der Behandlung einzelner Areale erfolgt individuell für jeden Patienten mit Tinnitus und kann nicht „generiert“ werden.
Die Behandlung von Tinnitus durch einen Physiotherapeuten beginnt mit einer Beurteilung. Bei einem durch die Halswirbelsäule verursachten Tinnitus konzentriert sich der Physiotherapeut auf die Halswirbelsäule des Patienten und hier wiederum auf Statik, Muskulatur und Beweglichkeit. Nach der physiotherapeutischen Evaluation folgt die Therapieplanung und -durchführung. Die Behandlung von Tinnitus durch einen Physiotherapeuten kann sowohl aktive als auch passive Therapieelemente umfassen. Das bedeutet, dass Patienten teilweise selbst an der Behandlung teilnehmen müssen, während andere Therapieelemente ausschließlich vom Physiotherapeuten angewendet werden. Bei Tinnitus, der unter anderem durch die Halswirbelsäule verursacht wird, helfen folgende physiotherapeutische Maßnahmen.
- Bewegungsübungen
- Weichteilbehandlung (Muskeln, Sehnen, Bänder, Haut, Unterhautgewebe)
- Korrektur ungünstiger Statik
- Eispackungen zur Verbesserung der Durchblutung (was wiederum zu Entspannung, Schmerzlinderung und erhöhter Muskelbelastung führt)
- Sportliche Beratung
- Vorbeugung neuer Funktionsstörungen durch selbstdurchführbare Trainingsübungen.
Ob beim Laufen, Gehen, Treppensteigen oder Ruhen, Wadenschmerzen können in den unterschiedlichsten Situationen auftreten und für die Betroffenen sehr unangenehm sein. In den meisten Fällen werden Schmerzen durch Überanstrengung oder Fehlhaltungen ausgelöst, die manchmal so stark werden können, dass eine körperliche Aktivität oder sogar ein normales Gehen ohne Einschränkungen unmöglich wird.
Darüber hinaus können Wadenschmerzen auch durch eine schwerwiegende Erkrankung wie eine Thrombose oder eine Durchblutungsstörung wie die periphere arterielle Verschlusskrankheit verursacht werden. Dementsprechend sollten die Betroffenen bei plötzlich auftretenden starken Schmerzen sowie anhaltenden oder häufig wiederkehrenden Beschwerden einen Arzt aufsuchen, um die genaue Ursache abzuklären.
Unterschiedliche Ursachen von Wadenschmerzen
Wadenschmerzen können harmlose, aber auch schwerwiegende Ursachen haben. Schmerzen in den Waden sind weit verbreitet und werden als bohrend und/oder ziehend beschrieben, zudem werden die Beschwerden in den meisten Fällen durch körperliche Aktivität wie Sport oder Treppensteigen verstärkt. Wadenschmerzen können aber auch in Ruhe auftreten, bestes Beispiel sind Wadenkrämpfe, die nachts oder nach längerer Ruhigstellung plötzlich auftreten. Die Symptome können grundsätzlich anhaltend sein, aber auch immer wieder in kurzen Attacken auftreten. Sie treten häufig nach einer starken Belastung der Muskulatur auf, beispielsweise nach einem langen Lauf oder einer Bergwanderung.
Wadenschmerzen „bleiben oft nicht allein“, sondern es treten gleichzeitig andere Symptome auf, wie Schmerzen in der Hüfte, im Fuß, im Knie, in der Achillessehne oder im Sprunggelenk. In vielen Fällen kommt es auch zu einem Taubheitsgefühl oder Kribbeln in den Waden, teilweise haben die Betroffenen auch das Gefühl, dass sie ihre Beine nicht mehr ruhig halten können.
Wadenschmerzen sind in der physiotherapeutischen Praxis keine Seltenheit. Sie sind besonders häufig bei Sportlern wie Läufern und Radfahrern. Aber auch körperlich weniger aktive Menschen können unter Wadenschmerzen leiden. Neben der Ursache unterscheidet sich auch die Art und Weise, wie sich die Symptome äußern: Sie können als prickelnde oder brennende Empfindungen empfunden werden und unterschiedlich lange anhalten. Welche Behandlung die Richtige ist, hängt vom Auslöser ab. Daher ist es wichtig, zunächst die Funktion der Wadenmuskulatur zu kennen, um dann Art und Ursache der Beschwerden zu bestimmen.
Verschiedene Behandlungsmethoden der Physiotherapie
Die Physiotherapie setzt verschiedene Methoden zur Behandlung von Wadenschmerzen ein. Welche besser ist, hängt in erster Linie von der Ursache der Beschwerden ab. Neben der klassischen physiotherapeutischen Behandlung mit manueller Therapie ist die sogenannte Faszientherapie (Myofascial Release) möglich. Mithilfe spezieller händischer Drucktechniken können Blockaden, falsche Bewegungsmuster und festsitzende Faszien gelöst werden. Dies kann im Bereich des schmerzhaftesten Unterschenkels hilfreich sein, sowie in anderen Bereichen, die mit dem Unterschenkel in Verbindung stehen und dort Beschwerden verursachen können.
Eine Stoßwellentherapie kann helfen, Muskelverspannungen zu lösen. Kinesio Taping kann sich auch positiv auf die Muskelspannung und -funktion auswirken und Schmerzen lindern. Je nach Art und Ursache der Schmerzen ist auch eine Lasertherapie geeignet. Die gezielte Bestrahlung mit einem Lichtstrahl aus unterschiedlichen Wellenlängen und Energiestufen kann Schmerzen lindern und die Selbstheilungskräfte des Körpers anregen.


